Vermoeden van kindermishandeling
Uitgangsvraag
Wanneer ontstaat een vermoeden van kindermishandeling?
a. Het consult
b. Positieve uitkomst van een screeningsinstrument
c. Brandwonden
d. Fracturen
e. Hematomen
f. Apnoe en onverklaard bewustzijnsverlies
g. Klachten waarbij aan seksueel misbruik gedacht wordt
h. Symptomen waarbij aan verwaarlozing wordt gedacht
i. Ouderfactoren (de kindcheck)
Aanbeveling
a. Het consult
Bij de volgende punten in het consult moet een vermoeden van kindermishandeling overwogen worden:
- Geen passende verklaring voor het letsel
- Ontbrekende verklaring voor het letsel
- Vage, ongedetailleerde verklaring
- Wisselende verklaringen
- Ander kind wordt als schuldige aangewezen
- De verklaring past niet bij het ontwikkelingsniveau van het kind
- Zeer jong kind met ernstige letsels zonder directe verklaring
- Ongebruikelijke plaats van het letsel
- Vertraging in presentatie of het nemen van onvoldoende of inadequate maatregelen om pijn of het letsel aan te pakken
- Niet passend gedrag tussen ouder(s) en kind en zorgprofessional
- Onverklaard letsel/klacht in de voorgeschiedenis
- Herhaaldelijke presentaties in de (spoedeisende medische) zorg
- Directe verzorger van het kind komt niet mee naar het consult, terwijl die verzorger getuige was van het trauma dat tot letsel leidde
b. Positieve uitkomst van een screeningsinstrument
Zie voor het gebruik van screeningsinstrumenten voor het opsporen van kindermishandeling de betreffende modules in deze richtlijn.
c. Brandwonden
Bij de volgende brandwonden moet toegebracht letsel worden uitgesloten door verder onderzoek en door overleg met een arts met deskundigheid in letselduiding bij:
- Meerdere brandwonden
- Een brandwond waarbij een duidelijke ‘afdruk’ van een voorwerp zichtbaar is
- Een contactbrandwond op een lichaamslocatie die niet past bij een kind dat accidenteel in contact kan komen met de gemelde warmtebron
- Circulaire brandwonden met diepe kraters overeenkomend (in grootte) met sigaretverbrandingen
- Verbrandingen in combinatie met andere letsels (bijvoorbeeld fracturen)
- Scherpe bovengrens natte brandwonden bij thermisch trauma (bijvoorbeeld onderdompeling)
- Symmetrie bij natte brandwonden
- Geïsoleerde brandwond(en) billen / perineum / onderste extremiteiten
d. Fracturen
Bij de volgende fracturen moet toegebracht letsel worden uitgesloten door verder onderzoek en door overleg met een arts met deskundigheid in letselduiding bij kinderen:
- Elke fractuur bij een kind jonger dan 2 jaar
- Metafysaire hoekfracturen
- Posterior gelokaliseerde ribfracturen
- Scapulafracturen
- Fracturen van de processus spinosus
- Sternumfracturen
- Multipele fracturen
- Fracturen van verschillende leeftijd
e. Hematomen
Bij de volgende blauwe plekken moet toegebracht letsel worden uitgesloten door verder onderzoek en door overleg met een arts met deskundigheid in letselduiding bij kinderen:
- Aanwezigheid van één of meerdere blauwe plekken bij een premobiel kind
- Een herkenbaar patroon van een object of lichaamsdeel (bijvoorbeeld hand)
- Aanwezigheid van meerdere blauwe plekken op één of meerdere locaties, zonder verklarend ongeluk of ziekte
f. Apnoe en onverklaard bewustzijnsverlies
Toegebracht schedelhersenletsel moet worden uitgesloten door verder onderzoek en door overleg met een arts met deskundigheid in letselduiding bij kinderen met:
- Onverklaarde apnoe bij een kind jonger dan 4 jaar
- Onverklaard bewustzijnsverlies
- Retinabloedingen
- Ribfracturen
g. Klachten waarbij aan seksueel misbruik gedacht wordt
Voor kenmerken, anamnese en onderzoek bij een vermoeden van verwaarlozing wordt verwezen naar het Medisch handboek kindermishandeling (19).
Lichamelijke verwaarlozing is het nalaten van zorg. Hierbij moet nagegaan worden of ouders de zorg bieden die het kind nodig heeft. Let bij het lichamelijk onderzoek op de groei van het kind (groeicurve), op de lichamelijke verzorging (nagels, haar, gebit, huid en kleding), de ontwikkeling van het kind en het gedrag.
Emotionele verwaarlozing is een merkbaar gebrek aan aandacht voor de behoeften van het kind aan genegenheid, emotionele steun, aandacht, bevestiging en controle; het blootstellen van het kind aan huiselijk geweld en het bewust toestaan van onaangepast gedrag. Bijvoorbeeld niet luisteren naar het kind, geen grenzen aangeven, gebrek aan liefde en respect of het kind als partner behandelen en problemen met hem/haar bespreken.
Ook kan sprake zijn van verwaarlozing van onderwijs, wat het bewust toestaan van schoolverzuim en/of onvoldoende gehoor geven aan signalen van school betekent. Denk aan toestaan van chronisch spijbelen of weigering om gediagnosticeerde leerproblemen te laten behandelen.
Op een SEH-afdeling dan wel op de Hap kan het lastig zijn om herhalingspatroon te herkennen; het contact is vrijwel altijd eenmalig. Juist een herhalingspatroon speelt een belangrijke rol bij de herkenning / het diagnosticeren van verwaarlozing. De observaties van de eigen huisarts van het kind spelen hierin dus ook een belangrijke rol.
h. Symptomen waarbij aan verwaarlozing wordt gedacht
Voor kenmerken, anamnese en onderzoek bij een vermoeden van seksueel misbruik wordt verwezen naar de richtlijn ‘Diagnostiek bij (een vermoeden van) seksueel misbruik bij kinderen’ (https://www.nvk.nl/themas/kwaliteit/richtlijnen/richtlijn?componentid=9732096).
i. Ouderfactoren (de kindcheck)
Voor ouderfactoren die een rol kunnen spelen bij een vermoeden van kindermishandeling wordt verwezen naar de kindcheck (http://www.handelingsprotocol.nl/component/content/article?id=47).
Onderbouwing
Achtergrond
Bij elk kind dat zich in de spoedeisende medische zorg presenteert, moet gedacht worden aan kindermishandeling. Maar hoe komt een arts nu van alle kinderen die zich jaarlijks in de spoedeisende medische zorg presenteren, tot een onderbouwd vermoeden van kindermishandeling waarbij verdere acties nodig zijn?
Het eerste deel van deze richtlijn heeft laten zien dat de validiteit van screeningsinstrumenten zeer beperkt is. Het aantal fout-positieven is groot, maar kinderen bij wie sprake is van kindermishandeling worden ook gemist. Het inzetten van een screeningsinstrument is dus niet voldoende om alle vermoedens van kindermishandeling op te sporen.
Daarom wordt in deze module aandacht besteed aan anamnestische punten en een aantal specifieke, veel voorkomende letsels die zijn gerelateerd aan kindermishandeling. Steeds zal worden aangegeven welk aanvullend onderzoek nodig is om een vermoeden te onderbouwen en/of andere letsels op te sporen die verband kunnen houden met kindermishandeling. Aanbevelingen zijn per paragraaf geformuleerd.
Samenvatting literatuur
a. Het consult
Afhankelijk van het letsel of de klacht waarmee een kind zich presenteert in de spoedeisende medische zorg zullen specifieke vragen aan de orde zijn in de anamnese. Raadpleeg hiervoor het Medisch handboek kindermishandeling (19).
Een aantal aspecten verdient ook aandacht in het consult, aangezien bij voorkomen hiervan kindermishandeling overwogen moet worden, namelijk:
- geen passende verklaring voor het letsel;
- ontbrekende verklaring voor het letsel;
- vage, ongedetailleerde verklaring;
- wisselende verklaringen;
- ander kind wordt als schuldige aangewezen;
- de verklaring past niet bij het ontwikkelingsniveau van het kind;
- zeer jong kind met ernstige letsels zonder directe verklaring;
- ongebruikelijke plaats van het letsel;
- vertraging in presentatie of het nemen van onvoldoende of inadequate maatregelen om pijn of het letsel aan te pakken;
- niet passend gedrag tussen ouder(s) en kind en zorgprofessional (bijvoorbeeld overdreven agressieve reactie van ouders op arts, geen aandacht voor het kind, kind niet troosten wanneer het daarom vraagt et cetera);
- onverklaard(e) letsel (klacht) in de voorgeschiedenis;
- herhaaldelijke presentaties in de (spoedeisende medische) zorg;
- directe verzorger van het kind komt niet mee naar het consult, terwijl die verzorger getuige was van het trauma dat tot letsel leidde (bijvoorbeeld vader valt van trap met kind, maar komt zelf niet mee naar de SEH).
Vraag altijd naar wat er precies is gebeurd en breng de ontwikkeling van het kind in kaart. In beginsel vindt dit gesprek waar mogelijk (ook) met het kind plaats. Indien sprake is van een ongeval, vraag of er getuigen waren en of die beschikbaar zijn om het incident toe te lichten.
b. Positieve uitkomst van een screeningsinstrument
Zie voor het gebruik van screeningsinstrumenten voor het opsporen van kindermishandeling de betreffende modules in deze richtlijn.
c. Brandwonden
Brandwonden kunnen ontstaan door blootstelling aan warmte, elektriciteit, koude of door de blootstelling aan chemische stoffen. Bij blootstelling aan warmte (thermisch trauma) kan een onderscheid gemaakt worden tussen natte en droge brandwonden. Natte brandwonden zijn verbrandingen door hete vloeistoffen (bijvoorbeeld koffie, thee, vet) en verbrandingen door andere vloeistoffen. Droge brandwonden zijn verbrandingen die ontstaan door vuur (bijvoorbeeld sigaretten, open vuur) en door contactverbrandingen (bijvoorbeeld strijkijzer of kookplaat). De andere oorzaken – verbranding door elektriciteit, bevriezing of chemische stoffen – worden hier buiten beschouwing gelaten.
Brandwonden kunnen accidenteel of toegebracht zijn. Accidentele brandwonden kunnen ontstaan als gevolg van verwaarlozing; ook dan kan sprake zijn van kindermishandeling.
Natte brandwonden
Tussen toegebrachte en accidentele natte brandwonden bestaan kenmerkende verschillen. In tabel 1 zijn de kenmerken van deze wonden gekoppeld aan de actie die moet worden ondernomen: Kenmerken waarbij een toegebrachte brandwond(en) moet(en) worden uitgesloten of overwogen en kenmerken waarbij toegebrachte brandwond(en) door hete vloeistoffen onwaarschijnlijk zijn (28).
Tabel 1 Triage-instrument voor de diagnose van toegebrachte natte brandwond(en). Bron: Maguire et al. 2008 (28).
|
Een toegebrachte thermische brandwond moet worden uitgesloten |
Een toegebrachte thermische brandwond moet worden overwogen |
Een toegebrachte thermische brandwond is onwaarschijnlijk |
|
Fysieke kenmerken Mechanisme
Agens
Patroon
Distributie
Klinische kenmerken
Voorgeschiedenis/sociale kenmerken
|
Fysieke kenmerken Patroon
Distributie
Klinische kenmerken
Voorgeschiedenis/sociale kenmerken trigger, zoals:
|
Fysieke kenmerken Mechanisme
Agens
Patroon
Distributie
|
Bij één of meerdere natte brandwonden bij een kind, moet een gedetailleerde beschrijving worden afgenomen over de gebeurtenis, de bezigheden net voor de gebeurtenis en de plaats waar het letsel werd opgelopen. Bij twijfel over de toedracht, moet forensisch medische expertise worden geraadpleegd. Let op dat bij het beoordelen van de toedracht, het essentieel is om na te gaan of het letsel overeenkomt met het ontwikkelingsstadium van het kind. Denk bijvoorbeeld ook aan watertemperatuur en graad van de brandwond.
Droge brandwonden
In tabel 2 zijn de ‘rode vlaggen’ weergegeven die moeten leiden tot een vermoeden van kindermishandeling bij een kind met een droge brandwond. Bij een ‘rode vlag’ moet toegebracht letsel worden uitgesloten (29). Brandwonden door sigaretten op de handen, voeten en billen zijn vermoedelijk de meest voorkomende brandwonden bij mishandeling (19). Maar denk ook aan huishoudelijke apparatuur zoals strijkijzers of föhns.
Tabel 2 ‘Rode vlaggen’ bij droge brandwonden die tot een vermoeden van fysieke mishandeling bij een kind moeten leiden. Bron: Kemp et al., tabel vertaald met toestemming van de uitgever/auteur (29).
|
Elke onverklaarde brandwond |
|
Een brandwond die niet past bij de gemelde toedracht |
|
Een brandwond waarbij een duidelijke ‘afdruk’ van het agens zichtbaar is |
|
Een contactbrandwond op een lichaamslocatie die niet past bij een kind dat accidenteel in contact kan komen met de gemelde warmtebron (bijvoorbeeld borst, rug) (accidentele verbrandingen zitten karakteristiek ter plaatse van de handpalmen of vingers) |
|
Enkele of multipele circulaire brandwonden met diepe kraters overeenkomend met sigaretverbrandingen |
|
Meerdere droge brandwonden |
|
Verbrandingen in combinatie met andere letsels |
Anamnese. In het algemeen moet de anamnese bij een kind met een brandwond de volgende vragen bevatten:
- Zou een reconstructie van het verhaal hetzelfde letsel geven?
- Past het verhaal bij het ontwikkelingsstadium van het kind?
- Past de opgegeven temperatuur van de vloeistof of het voorwerp bij het letsel?
- Past de duur van de blootstelling bij het letsel?
- Was de reactie van de ouders adequaat?
- Zijn getuigen beschikbaar?
Onderzoek. Bij een kind met brandwonden en een vermoeden op fysieke kindermishandeling moet altijd een top-teenonderzoek uitgevoerd worden. Het verrichten van een aanvullend röntgenonderzoek is geïndiceerd, zeker indien het kind jonger is dan 3 jaar, om met kindermishandeling geassocieerde botbreuken op te sporen.
Toegebrachte brandwonden
Toegebrachte brandwonden moeten worden uitgesloten door verder onderzoek en door overleg met een arts met deskundigheid in letselduiding bij kinderen bij:
- elke onverklaarde brandwond;
- meerdere brandwonden;
- een brandwond die niet past bij de gemelde toedracht;
- een brandwond waarbij een duidelijke ‘afdruk’ van een voorwerp zichtbaar is;
- een contact brandwond op een lichaamslocatie die niet past bij een kind dat accidenteel in contact kan komen met de gemelde warmtebron;
- circulaire brandwonden met diepe kraters overeenkomend (in grootte) met sigaretverbrandingen;
- verbrandingen in combinatie met andere letsels (bijvoorbeeld fracturen);
- thermisch trauma (natte brandwonden) door onderdompeling;
- scherpe bovengrens natte brandwonden bij thermisch trauma;
- symmetrie bij natte brandwonden;
- geïsoleerde brandwond billen/perineum/onderste extremiteiten.
d. Fracturen
Fracturen bij kinderen kunnen het signaal zijn van kindermishandeling, maar kunnen tevens accidenteel, door ziekte of iatrogeen ontstaan (30).
Fracturen als gevolg van mishandeling kunnen op alle anatomische locaties voorkomen, maar bepaalde locaties hebben een hogere specificiteit voor kindermishandeling dan andere (tabel 3). Een femurfractuur in een premobiel kind heeft een hoge waarschijnlijkheid om toegebracht te zijn wanneer geen sprake is van botziekten; daarnaast zijn multipele fracturen vaker aanwezig bij kindermishandeling dan bij accidenteel letsel (31;32). Ribfracturen na reanimatie bij kinderen zijn zeldzaam, bleek uit een review hierover (33). Wanneer bij reanimatie al een ribfractuur optreedt, bevindt zich dit anterieur en vaak zijn dan multiple ribfracturen aanwezig. In de review over ribfracturen werden zes studies geïncludeerd met een totaal van 923 kinderen in de leeftijd van 0-14 jaar, waarvan drie kinderen ribfracturen opliepen ten gevolge van reanimatie (botziekten waren uitgesloten).
Het is niet mogelijk om fracturen exact te dateren (33). Over het algemeen wordt gesteld dat callusvorming na ongeveer 14 dagen zichtbaar wordt met beeldvormende technieken. Dit kan helpen bij de differentiatie tussen verse en oudere fracturen.
Tabel 3 Specificiteit van skeletletsels voor kindermishandeling (34).
|
Specificiteit |
Type fractuur/skeletlaesie |
|
Hoge specificiteit |
Metafysaire hoekfracturen Posterior gelokaliseerde ribfracturen Scapulafracturen Fracturen van de processus spinosus Sternumfracturen |
|
Matige specificiteit |
Multiple fracturen, in het bijzonder indien bilateraal Fracturen van verschillende leeftijd Beschadigingen van de epifysairschijf Fracturen en subluxaties van de corpora vertebrae Vingerfracturen Complexe schedelfracturen |
|
Regelmatig voorkomende skeletlaesies met een lage specificiteit |
Subperiostale vorming van nieuw bot Claviculafracturen Schachtfracturen van de lange pijpbeenderen Lineaire schedelfracturen |
Anamnese. In het algemeen moet in de anamnese bij een kind met fracturen aandacht besteed worden aan de volgende punten:
- Zou een reconstructie van het verhaal hetzelfde letsel geven? Is het trauma ernstig genoeg om de fractuur te verklaren?
- Past het verhaal bij het ontwikkelingsstadium van het kind? Blijft het verhaal consistent?
- Komt het type fractuur overeen met het voorgestelde werkingsmechanisme?
Onderzoek. Bij een kind met (verdenking op) een fractuur moet altijd een top-teenonderzoek uitgevoerd worden. Let bij dit onderzoek ook op klinische kenmerken die kunnen passen bij een ziekte die fragiliteit van het bot veroorzaakt.
Bij een verdenking op kindermishandeling bij jonge kinderen moet volgens de richtlijn van de Royal College of Radiologists en de Royal College of Peadiatrics and Child Health (RCPCH), conventioneel radiologisch onderzoek worden gedaan (skeletstatus) (tabel 4). Indien na het maken van de skeletstatus niet alle vragen beantwoord zijn, wordt het aangeraden om na 14 dagen de skeletstatus te herhalen (in dat geval geen opnamen van de schedel).
Bij alle kinderen jonger dan 2 jaar bij wie een vermoeden van fysieke kindermishandeling aanwezig is, zou radiologisch onderzoek moeten plaatsvinden om fracturen uit te sluiten (35;36).
Tabel 4 Conventioneel radiologieprotocol bij vermoeden van kindermishandeling uit de Standards for radiological investigations of suspected non-accidental injury, de richtlijn van The Royal College of Radiologists en de Royal College of Peadiatrics and Child Health (27). (Bron: Medisch Handboek Kindermishandeling)
|
Conventioneel radiologieprotocol bij vermoeden van kindermishandeling
|
|
|
Schedel |
AP en lateraal Towne*, indien klinisch geïndiceerd |
|
Thorax |
AP, inclusief claviculae Driekwart, linksvoorschuin en rechtsvoorschuin |
|
Abdomen |
AP, inclusief bekken en heupen |
|
Wervelkolom |
Lateraal, gehele wervelkolom (indien nodig in meerdere opnamen) AP, indien niet afgebeeld op thorax en abdomen AP van de cervicale wervelkolom is over het algemeen niet diagnostisch en moet geschieden op indicatie van de radioloog |
|
Extremiteiten |
AP bovenarmen AP onderarmen AP bovenbenen AP onderbenen PA handen AP voeten |
*Frontosuboccipitale opname.
Toegebrachte fracturen
Toegebrachte fracturen moeten worden uitgesloten door aanvullend onderzoek en door overleg met een arts met deskundigheid in letselduiding bij kinderen, bij:
- elke fractuur bij een kind jonger dan 2 jaar;
- metafysaire hoekfracturen;
- posterior gelokaliseerde ribfracturen;
- scapulafracturen;
- fracturen van de processus spinosus;
- sternumfracturen;
- multipele fracturen;
- fracturen van verschillende leeftijd.
e. Hematomen
Blauwe plekken kunnen een onderhuidse bloeduitstorting zijn. In deze richtlijn zal gesproken worden over blauwe plekken als onderhuidse bloeduitstorting.
Blauwe plekken kunnen ontstaan door een trauma (accidenteel, toegebracht) of in het kader van een ziekte. Blauwe plekken zijn bij fysieke kindermishandeling de meest voorkomende bevinding (37). Vanuit de richtlijn ‘Blauwe plekken bij kinderen. Beoordeling van blauwe plekken in relatie tot een vermoeden van kindermishandeling’ zijn aanbevelingen opgesteld wanneer toegebrachte blauwe plekken uitgesloten moeten worden (tabel 5) (38). Bij het beoordelen van de toedracht van blauwe plekken moet geen onderscheid worden gemaakt op basis van geslacht of huidskleur van het kind.
Tabel 5 Aanbevelingen uitsluiten toegebrachte blauwe plekken. Bron: Richtlijn ‘Blauwe plekken bij kinderen. Beoordeling van blauwe plekken in relatie tot een vermoeden van kindermishandeling’ (38).
|
Bij aanwezigheid van één of meerdere blauwe plekken bij premobiele kinderen moet toegebracht letsel worden uitgesloten. |
|
De locatie van blauwe plekken bij mobiele kinderen geeft een aanwijzing voor het onderscheid tussen toegebracht en accidenteel letsel; gebruik hiervoor figuur A. |
|
Bij een herkenbaar patroon van een object of lichaamsdeel (bijvoorbeeld hand of vingers), moet toegebracht letsel worden uitgesloten. |
|
Bij aanwezigheid van meerdere blauwe plekken op één of meerdere locaties, zonder verklarend ongeluk of ziekte, moet toegebracht letsel worden uitgesloten. |
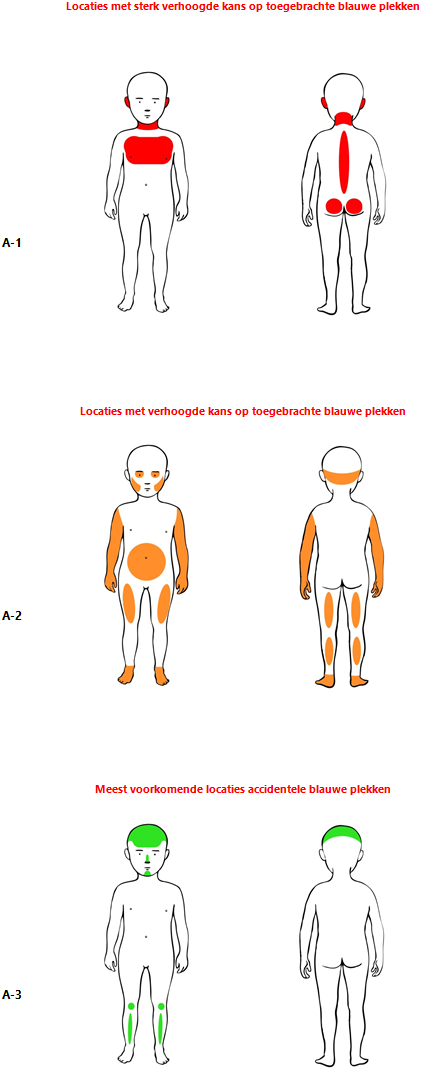
Figuur A Locaties van toegebrachte blauwe plekken Bron: Richtlijn ‘Blauwe plekken bij kinderen. Beoordeling van blauwe plekken in relatie tot een vermoeden van kindermishandeling’ (figuur A-1 t/m A-3) (38). (Overgenomen met toestemming.)
Anamnese. In het algemeen moet in de anamnese bij een kind met blauwe plekken aandacht besteed worden aan de volgende punten:
- De toedracht van het letsel.
- Past het verhaal bij het ontwikkelingsstadium van het kind? Blijft het verhaal consistent?
- Waren getuigen aanwezig die het letsel hebben zien ontstaan?
- Bloedingsanamnese.
- Familieanamnese.
Onderzoek. Bij een kind met blauwe plekken moet altijd een top-teenonderzoek uitgevoerd worden. Let hierbij op de locaties van de hematomen (figuur A) en of patronen zichtbaar zijn in de blauwe plekken. Let ook op petechiën, kenmerken passend bij het Ehlers-Danlos-syndroom en andere syndromale kenmerken.
Zo nodig kan aanvullend laboratoriumonderzoek plaatsvinden naar stollingsstoornissen. Algemeen laboratorium onderzoek omvat: volledig bloedbeeld, PT, APTT en fibrinogeen. Aanvullend laboratoriumonderzoek (zo nodig na overleg met hematoloog of kinderarts) omvat: VWF-antigeen en -activiteit, eventueel ook de multimeren, F VIII-, F IX-, F XIII-activiteit, TT en reptilasetijd, en vitamine C alleen bij dystrofie. Indien alle uitslagen normaal zijn, moet overleg met de kinderhematoloog plaatsvinden voor vervolgstappen.
Zie voor de stappen voor het uitsluiten van stollingsstoornissen ook de Richtlijn ‘Blauwe plekken bij kinderen. Beoordeling van blauwe plekken in relatie tot een vermoeden van kindermishandeling’ (38).
Toegebrachte blauwe plekken
Bij de volgende kenmerken moet een vermoeden van kindermishandeling worden uitgesloten door aanvullend onderzoek en door overleg met een arts met deskundigheid in letselduiding bij kinderen:
- aanwezigheid van één of meerdere blauwe plekken bij premobiele kinderen;
- een herkenbaar patroon van een object of lichaamsdeel (bijvoorbeeld hand);
- aanwezigheid van meerdere blauwe plekken op één of meerdere locaties, zonder verklarend ongeluk of ziekte.
f. Onverklaarde apnoe en onverklaard bewustzijnsverlies
Apnoe en/of bewustzijnsverlies kunnen uitingen zijn van toegebracht schedelhersenletsel (TSHL). Het is lastig om TSHL te onderscheiden van accidenteel of organisch schedelhersenletsel.
Een review richtte zich specifiek op welke klinische kenmerken onderscheidend zijn voor TSHL (39). Er werden 14 studies geïncludeerd, waarin data werden gecombineerd van 1655 kinderen met hersenletsel (779 toegebracht hersenletsel, 876 niet-toegebracht hersenletsel). Apnoe bleek een hoge discriminerende waarde te hebben, met een positief voorspellende waarde (PVW) van 93% (97,5%-CI: 0,73-0,99) en een odds ratio (OR) van 17 (97,5%-CI: 5-58; p<0,001) voor TSHL. Ook retinabloeding kan helpend zijn bij het onderscheiden, met een PVW van 71% (97,5%-CI: 0,48-0,87) en een OR van 3,5 (97,5%-CI: 1,1-11,3; p=0,03). Ribfracturen (zie ook D ‘Fracturen’) zijn geassocieerd met toegebracht letsel. Wegrakingen zijn wel meer geassocieerd met TSHL dan met niet-TSHL, maar het verschil was niet significant verschillend. Blauwe plekken ter plaatse van het hoofd en de nek kwamen meer voor bij de kinderen met niet-TSHL dan bij de kinderen met TSHL, maar was een item dat beperkt werd gedocumenteerd.
In tabel 6 zijn klinische indicatoren voor TSHL opgenomen.
Tabel 6 Klinische indicatoren voor toegebracht schedelhersenletsel (TSHL). Bron: Kemp, 2011 (40).
|
|
TSHL |
Niet-discriminerend |
Niet-TSHL |
|
|
Neuroradiologie |
|
|
|
|
|
Extra-axiale hemorragie |
|
|
|
|
|
Intracerebrale kenmerken |
|
|
||
|
Voorgeschiedenis en klinische kenmerken |
||||
|
Voorgeschiedenis |
|
|
|
|
|
Klinische kenmerken
|
|
|
|
|
|
Retinabloedingen |
|
|
zeldzaam, maar wanneer het optreedt: |
|
TSHL = toegebracht schedelhersenletsel.
Anamnese. In het algemeen moet in de anamnese bij een kind met onverklaarde apnoe en/of wegrakingen aandacht besteed worden aan de volgende punten:
- Toedracht van het letsel (gedetailleerd van het begin van de gebeurtenissen tot het moment waarop hulp is gezocht) en een verklaring voor het trauma.
- Past het verhaal bij het ontwikkelingsstadium van het kind? Blijft het verhaal consistent?
- Was het letsel ontstaan in een publieke setting en kan dit worden bevestigd?
Onderzoek. Bij een kind met onverklaarde apnoe en/of wegrakingen moet altijd een top-teenonderzoek uitgevoerd worden. Bij een vermoeden van TSHL moet aanvullend een CT-scan gemaakt worden, met een beoordeling door een radioloog met expertise in kinderradiologie en -mishandeling. Indien de CT-scan abnormaal is, of bij een blijvend vermoeden van TSHL, zou een diffusiegewogen MRI moeten plaatsvinden (36). Een fundoscopie voor retinabloedingen moet worden uitgevoerd, alsook een skeletstatus (tabel 4) en laboratoriumonderzoek bij verdenking op TSHL (tabel 7).
Tabel 7 Essentiële onderzoeken bij een kind met verdenking van toegebracht schedelhersenletsel. Bron: Kemp, 2011 (40).
|
voorgeschiedenis |
verklaring trauma: denk aan hoogte val, ondergrond etc. |
|
lichamelijk onderzoek |
|
|
neurologische beeldvorming |
|
|
skeletbeeld- vorming |
|
| oogheelkundig onderzoek |
|
|
extra onderzoeken |
|
Toegebracht schedelhersenletsel
Bij de volgende kenmerken moet een vermoeden van kindermishandeling worden uitgesloten door aanvullend onderzoek en door overleg met een arts met deskundigheid in letselduiding bij kinderen:
- onverklaarde apnoe bij een kind jonger dan 4 jaar;
- onverklaard bewustzijnsverlies;
- retinabloedingen;
- ribfracturen.
g. Symptomen waarbij aan verwaarlozing gedacht wordt
Voor kenmerken, anamnese en onderzoek bij een vermoeden van verwaarlozing wordt verwezen naar het Medisch handboek kindermishandeling (19).
Lichamelijke verwaarlozing is het nalaten van zorg. Hierbij moet nagegaan worden of ouders de zorg bieden die het kind nodig heeft. Let bij het lichamelijk onderzoek op de groei van het kind (groeicurve), op de lichamelijke verzorging (nagels, haar, gebit, huid en kleding), de ontwikkeling van het kind en het gedrag.
Emotionele verwaarlozing is een merkbaar gebrek aan aandacht voor de behoeften van het kind aan genegenheid, emotionele steun, aandacht, bevestiging en controle; het blootstellen van het kind aan huiselijk geweld en het bewust toestaan van onaangepast gedrag. Bijvoorbeeld niet luisteren naar het kind, geen grenzen aangeven, gebrek aan liefde en respect of het kind als partner behandelen en problemen met hem/haar bespreken.
Ook kan sprake zijn van verwaarlozing van onderwijs, wat het bewust toestaan van schoolverzuim en/of onvoldoende gehoor geven aan signalen van school betekent. Denk aan toestaan van chronisch spijbelen of weigering om gediagnosticeerde leerproblemen te laten behandelen.
Op een SEH-afdeling dan wel op de Hap kan het lastig zijn om herhalingspatroon te herkennen; het contact is vrijwel altijd eenmalig. Juist een herhalingspatroon speelt een belangrijke rol bij de herkenning / het diagnosticeren van verwaarlozing. De observaties van de eigen huisarts van het kind spelen hierin dus ook een belangrijke rol.
h. Klachten waarbij aan seksueel misbruik gedacht wordt
Voor kenmerken, anamnese en onderzoek bij een vermoeden van seksueel misbruik wordt verwezen naar de richtlijn ‘Diagnostiek bij (een vermoeden van) seksueel misbruik bij kinderen’ (https://www.nvk.nl/themas/kwaliteit/richtlijnen/richtlijn?componentid=9732096).
i. Ouderfactoren (de kindcheck)
Voor ouderfactoren die een rol kunnen spelen bij een vermoeden van kindermishandeling wordt verwezen naar de kindcheck (http://www.handelingsprotocol.nl/component/content/article?id=47).
Zoeken en selecteren
Er is gebruikgemaakt van de reviews die zijn beschreven op de website van Core-Info (www.core-info.cardiff.ac.uk). Sinds 2002 bevat deze website systematische reviews aangaande wereldliteratuur over kindermishandeling. Zo nodig is aanvullende informatie gebruikt uit de richtlijn ‘Blauwe plekken bij kinderen. Beoordeling van blauwe plekken in relatie tot een vermoeden van kindermishandeling’, het Medisch handboek kindermishandeling (19), het boek Forensische aspecten van fracturen op de kinderleeftijd en de Standards for radiological investigations of suspected non-accidental injury, de richtlijn van The Royal College of Radiologists en de Royal College of Paediatrics and Child Health (RCPCH) (27).
Vanuit Core-Info zijn twee reviews over brandwonden, zes reviews over fracturen, één review over blauwe plekken en vier reviews over hersenletsel beschikbaar.
Referenties
- 1 - Verheij R, Hoogen H van den. Vooral kinderen op de huisartsenpost. Een verkenning van de mogelijkheden van een registratienetwerk van huisartsenposten. Huisarts Wet. 2006;49:337-8.
- 2 - Sittig JS, Child abuse: the value of systematic screening at Emergency Rooms. Ridderkerk: Ridderprint BV; 2015.
- 3 - Gijsen R, Kommer GJ, Bos N, Stel H van. Wie maken vooral gebruik van acute zorg? Volksgezondheid Toekomst Verkenning, Nationaal Kompas Volksgezondheid. 22-3-2012. Bilthoven: RIVM; 2012.
- 4 - Louwers EC, Korfage IJ, Affourtit MJ, Scheewe DJ, Merwe MH van de, Vooijs-Moulaert AF, et al. Effects of systematic screening and detection of child abuse in emergency departments. Pediatrics. 2012 Sep;130(3):457-64.
- 5 - Goren SS, Raat AC, Broekhuijsen-van Henten DM, Russel IM, Stel H van, Schrijvers AJP. Kindermishandeling vaak niet herkend op de Huisartsenpost. Retrospectief statusonderzoek bij mishandelde kinderen. Ned Tijdschr Geneeskd. 2009;153:B89.
- 6 - Advies en Meldpunt Kindermishandeling, AMK in cijfers 2013. Utrecht: Jeugdzorg Nederland; 2013.
- 7 - Louwers EC, Korfage IJ, Affourtit MJ, Ruige M, Elzen AP van den, Koning HJ De, et al. Accuracy of a screening instrument to identify potential child abuse in emergency departments. Child Abuse Negl. 2014 Jul;38(7):1275-81.
- 8 - Inspectie voor de Gezondheidszorg, Huisartsenposten onvoldoende alert op kindermishandeling. Inventariserend onderzoek naar de kwaliteit van de signalering van kindermishandeling op huisartsenposten. Den Haag: Ministerie van Volksgezondheid Welzijn en Sport; 2010.
- 9 - Inspectie voor de Gezondheidszorg, Kwaliteitsindicatoren 2011 Basisset ziekenhuizen. Utrecht: IGZ; 2011.
- 10 - Alink L, IJzendoorn R van, Bakermans-Kranenburg M, Vogels T, Euser S. De Tweede Nationale Prevalentiestudie Mishandeling van Kinderen en Jeugdigen (NPM-2010). Kindermishandeling in Nederland Anno 2010. Den Haag: Ministerie van Volksgezondheid Welzijn en Sport; 2011.
- 11 - Lamers-Winkelman F, Slot NW, Bijl B, Vijlbrief AC. Scholieren over mishandeling; resultaten van een landelijk onderzoek naar de omvang van kindermishandeling onder leerlingen van het voortgezet onderwijs. Amsterdam: PI Research, Vrije Universiteit Amsterdam, Faculteit der Psychologie en Pedagogiek, WODC; 2007.
- 12 - Louwers EC, Affourtit MJ, Moll HA, Koning HJ De, Korfage IJ. Screening for child abuse at emergency departments: a systematic review. Arch Dis Child. 2010 Mar;95(3):214-8.
- 13 - Sittig JS, Uiterwaal CS, Moons KG, Nieuwenhuis EE, Putte EM van de. Child abuse inventory at emergency rooms: CHAIN-ER rationale and design. BMC Pediatr. 2011 Oct 18;11:91.
- 14 - Basismodel meldcode huiselijk geweld en kindermishandeling, Stappenplan voor het handelen bij signalen van huiselijk geweld en kindermishandeling. Den Haag: Ministerie van Volksgezondheid Welzijn en Sport; 2013.
- 15 - Baartman H, Het begrip kindermishandeling: pleidooi voor een herbezinning en voor bezonnen beleid. Tijdschrift Kindermishandeling en huiselijk geweld; 2010.
- 16 - Maguire S, Mann M. Systematic reviews of bruising in relation to child abuse - what have we learnt: an overview of review updates. Evid Based Child Health. 2013 Mar 7;8(2):255-63.
- 17 - Terwee CB, Jansma EP, Riphagen II, Vet HC de. Development of a methodological PubMed search filter for finding studies on measurement properties of measurement instruments. Qual Life Res. 2009 Oct;18(8):1115-23.
- 18 - Hoytema van Konijnenburg EM, Teeuw AH, Zwaard SA, Lee JH van der, Rijn RR van. Screening methods to detect child maltreatment: high variability in Dutch emergency departments. Emerg Med J. 2014 Mar;31(3):196-200.
- 19 - Putte EM van de, Lukkassen IMA, Russel IMB, Teeuw AH. Medisch handboek kindermishandeling. Houten: Bohn Stafleu van Loghum; 2013.
- 20 - Teeuw AH, Derkx BH, Koster WA, Rijn RR van. Educational paper: Detection of child abuse and neglect at the emergency room. Eur J Pediatr. 2012 Jun;171(6):877-85.
- 21 - Putte EM van de, Effectiviteit van een signaleringsprocedure kindermishandeling op de huisartsenposten in Midden-Nederland. Den Haag: ZonMW [lopend onderzoek, 2015].
- 22 - Hoytema van Konijnenburg EM, Teeuw AH, Sieswerda-Hoogendoorn T, Leenders AG, Lee JH van der. Insufficient evidence for the use of a physical examination to detect maltreatment in children without prior suspicion: a systematic review. Syst Rev. 2013;2:109.
- 23 - Newton AS, Zou B, Hamm MP, Curran J, Gupta S, Dumonceaux C, et al. Improving child protection in the emergency department: a systematic review of professional interventions for health care providers. Acad Emerg Med. 2010 Feb;17(2):117-25.
- 24 - Smeekens AE, Broekhuijsen-van Henten DM, Sittig JS, Russel IM, Cate OT ten, Turner NM, et al. Successful e-learning programme on the detection of child abuse in emergency departments: a randomised controlled trial. Arch Dis Child. 2011 Apr;96(4):330-4.
- 25 - Jordan KS, Moore-Nadler M. Children at risk of maltreatment: identification and intervention in the emergency department. Adv Emerg Nurs J. 2014 Jan;36(1):97-106.
- 26 - McEvoy MM, Butler B, MacCarrick G, Nicholson AJ. Virtual patients: an effective educational intervention to improve paediatric basic specialist trainee education in the management of suspected child abuse? Ir Med J 2011 Sep;104(8):250-2.
- 27 - The Royal College of Radiologists/Royal College of Paediatrics and Child Health, Standards for radiological investigations of suspected non-accidental injury. Londen: Royal College of Paediatrics and Child Health; 2008.
- 28 - Maguire S, Moynihan S, Mann M, Potokar T, Kemp AM. A systematic review of the features that indicate intentional scalds in children. Burns. 2008 Dec;34(8):1072-81.
- 29 - Kemp AM, Maguire SA, Lumb RC, Harris SM, Mann MK. Contact, cigarette and flame burns in physical abuse: a systematic review. Child Abuse Review. 2014;23:35-47.
- 30 - Bilo RAC, Robben SGF, Rijn RR van. Forensische aspecten van fracturen op de kinderleeftijd. Zwolle: Isala; 2009.
- 31 - Maguire SA, Cowly L, Mann M, Kemp AM. What does the recent literature add to the identification and investigation of fractures in child abuse: an overview of review updates 2005-2013. Evid-based Child Health. 2013;8:2044-57.
- 32 - Kemp AM, Dunstan F, Harrison S, Morris S, Mann M, Rolfe K, et al. Patterns of skeletal fractures in child abuse: systematic review. BMJ. 2008;337:a1518.
- 33 - Prosser I, Maguire S, Harrison SK, Mann M, Sibert JR, Kemp AM. How old is this fracture? Radiologic dating of fractures in children: a systematic review. AJR Am J Roentgenol. 2005 Apr;184(4):1282-6.
- 34 - Kleinman PK, Diagnostic imaging of child abuse. St. Louis: Mosby; 1998.
- 35 - Kemp AM, Butler A, Morris S, Mann M, Kemp KW, Rolfe K, et al. Which radiological investigations should be performed to identify fractures in suspected child abuse? Clin Radiol. 2006 Sep;61(9):723-36.
- 36 - Kemp AM, Fractures in physical child abuse. Paediatrics Child Health. 2008;18(12):550-3.
- 37 - Maguire S, Bruising as an indicator of child abuse: when should I be concerned? Paediatr Child Health. 2008;18(12):545-9.
- 38 - Richtlijn Blauwe plekken bij kinderen, Beoordeling van blauwe plekken in relatie tot een vermoeden van kindermishandeling. Utrecht: Nederlandse Vereniging voor Kindergeneeskunde; 2015.
- 39 - Maguire S, Pickerd N, Farewell D, Mann M, Tempest V, Kemp AM. Which clinical features distinguish inflicted from non-inflicted brain injury? A systematic review. Arch Dis Child. 2009 Nov;94(11):860-7.
- 40 - Kemp AM, Abusive head trauma: recognition and the essential investigation. Arch Dis Child Educ Pract Ed. 2011 Dec;96(6):202-8.
- 41 - KNMG-meldcode Kindermishandeling en huiselijke geweld, Utrecht: Koninklijke Nederlandse Maatschappij tot bevordering van de Geneeskunst; 2014.
- 42 - Multidisciplinaire richtlijn Familiaal huiselijk geweld bij kinderen en volwassenen, Utrecht: Nederlandse Vereniging voor Psychiatrie; 2009.
- 43 - Besluit verplichte meldcode huiselijk geweld en kindermishandeling, Beschikbaar via http://wetten.overheid.nl/BWBR0033723/. Geraadpleegd op 8 aug 2014.
- 44 - Stappenplan Kindermishandeling, Utrecht: Koninklijke Nederlandse Maatschappij tot bevordering van de Geneeskunst; 2014.
- 45 - Vogtländer L, Arum S van. Triage Veilig Thuis. Bij huiselijke geweld, kindermishandeling en seksueel misbruik. GGD GHOR Nederland; 2015.
- 46 - Nederlandse Vereniging voor Spoedeisende Hulp Artsen, Nederlandse Vereniging Spoedeisende Hulp Verpleegkundigen, Nederlandse Vereniging voor Heelkunde, Nederlandse Vereniging voor Kindergeneeskunde, Vereniging Vertrouwensartsen inzake Kindermishandeling. Veldnorm kindermishandeling en huiselijk geweld voor ziekenhuizen. Den Haag: 2013.
- 47 - Handelingsprotocol - digitale meldcode kindermishandeling en huiselijk geweld, 2015. Beschikbaar via: http://www.handelingsprotocol.nl/
Verantwoording
Autorisatiedatum en geldigheid
Laatst beoordeeld : 01-09-2016
Laatst geautoriseerd : 01-09-2016
Geplande herbeoordeling : 01-01-2020
Herziening van de richtlijn zal plaats vinden drie jaar na verschijnen van deze versie.
Algemene gegevens
Deze richtlijn is tot stand gekomen met financiële steun vanuit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS).
Ondersteunende organisatie:
EBM
In samenwerking met:
AJN Jeugdartsen Nederland
Forensisch Medisch Genootschap
InEen
Nederlands Forensisch Instituut
Nederlands Huisartsen Genootschap
Nederlandse Vereniging voor Heelkunde
Nederlandse Vereniging voor Kindergeneeskunde
Nederlandse Vereniging voor Spoedeisende Hulp Artsen
Vereniging Vertrouwensartsen Kindermishandeling
Verpleegkundigen & Verzorgenden Nederland
Toehoorder: Inspectie voor de Gezondheidszorg
Doel en doelgroep
Doel
Het doel van de richtlijn is professionals te ondersteunen in de signalering van kindermishandeling in de spoedeisende medische zorg.
Doelgroep
De richtlijn richt zich op professionals die werkzaam zijn in spoedeisende medische zorg. Dit zijn huisartsen en triagisten die werkzaam zijn op de HAP’s, SEH-artsen en medisch specialisten (o.a. kinderartsen, kinderchirurgen), en verpleegkundigen op SEH-afdelingen, en ieder andere professional die kinderen ziet binnen de spoedeisende medische zorg.
Samenstelling werkgroep
- Dr. R. Bakx, kinderchirurg, Nederlandse Vereniging voor Heelkunde
- Mw. drs. W. Berends, jeugdarts, AJN Jeugdartsen Nederland
- Mw. dr. R. del Canho, vertrouwensarts, Vereniging Vertrouwensartsen Kindermishandeling, vervangend lid
- Mw. dr. B. Flapper, kinderarts, Nederlandse Vereniging voor Kindergeneeskunde, voorzitter
- Mw. drs. M. van Gaalen-van Loon, SEH-arts, Nederlandse Vereniging voor Spoedeisende Hulp Artsen
- Mw. E. van der Gulik, kinderverpleegkundige, Verpleegkundigen & Verzorgenden Nederland
- Mw. dr. M.W. Langendam, epidemioloog, AMC, Amsterdam, Afdeling Klinische Epidemiologie, Biostatistiek en Bioinformatica
- Drs. J.M. Kruyswijk, huisarts, Nederlands Huisartsen Genootschap, vertegenwoordiger InEen
- Mw. dr. E.M. van de Putte, kinderarts, UMCU, Utrecht, projectleider
- Mw. drs. H. Sachse, vertrouwensarts, Vereniging Vertrouwensartsen Kindermishandeling
- Mw. drs. M.C.M. Schouten, arts-onderzoeker, UMCU, Utrecht, secretaris
- Mw. drs. L.M. Spooren, forensisch arts, Forensisch Medisch Genootschap
Toehoorder
- Dr. F.J.M. van Leerdam, coördinerend specialistisch senior inspecteur jeugd en kindermishandeling, Inspectie voor de Gezondheidszorg
Inbreng patiëntenperspectief
De Jongerentaskforce, aanpak van geweld tegen kinderen heeft meegewerkt aan deze richtlijn. Zij hebben meegelezen en zich voornamelijk gericht op de modules 'Vermoeden van kindermishandeling', 'Communicatie bij kindermishandeling' en 'Veiligheid van het kind waarborgen'. De feedback op deze modules is meegenomen in de richtlijn.
Methode ontwikkeling
Evidence based
Implementatie
Implementatie zal per beroepsgroep plaatsvinden. In scholingsprogramma’s over kindermishandeling kan per beroepsgroep de richtlijn worden opgenomen. In ziekenhuizen wordt geadviseerd om via een presentatie tijdens centrale besprekingen de richtlijn onder de aandacht te brengen.
Verder zal de richtlijn onder de aandacht worden gebracht via presentaties op congressen. Ook zal aandacht komen voor de richtlijn in relevante tijdschriften. Voorts wordt met de Nederlandse Vereniging voor Kindergeneeskunde overlegd of er nog financiële mogelijkheden zijn voor bredere implementatie van de richtlijn.
Werkwijze
De werkgroep heeft gedurende een periode van twaalf maanden aan de richtlijn gewerkt, van september 2014 tot september 2015. In deze periode vonden vier bijeenkomsten plaats. Voorafgaand aan de eerste bijeenkomst zijn knelpunten geformuleerd vanuit de verschillende beroepsgroepen en op basis daarvan zijn uitgangs- en consensusvragen vastgesteld in de eerste bijeenkomst. In de periode daarna zijn de antwoorden op de consensusvragen geformuleerd, welke zijn besproken in de tweede bijeenkomst. In de derde bijeenkomst zijn de literatuursearch en de antwoorden op de uitgangsvragen besproken, en zijn aanbevelingen geformuleerd. In de vierde bijeenkomst is de richtlijn definitief vastgesteld.
Uitgangspunten voor de werkwijze
- De richtlijn is gebaseerd op het beoordeelde bewijs, gevonden uit de zoekactie.
- Bij de zoekactie is gebruikgemaakt van de termen voor kindermishandeling zoals beschreven door Maguire en Mann (16), van termen uit de filter voor meetinstrumenten die is ontwikkeld door de Vrije Universiteit Amsterdam (17) en van zelf toegevoegde termen (zie zoekverantwoording).
- Specifiek is gezocht naar studies over screeningsinstrumenten waarvan bekend is dat ze in Nederland worden gebruikt voor de signalering van kindermishandeling, aan de hand van een systematische evaluatie van Hoytema van Konijnenburg et al. uit 2014 (18).
Opbouw van de richtlijn
De modules in de richtlijn zijn opgebouwd volgens dezelfde structuur.
De antwoorden op de uitgangsvragen zijn, voor zover mogelijk, gebaseerd op gepubliceerd wetenschappelijk onderzoek.
Wetenschappelijke onderbouwing
Voor de eerste en tweede uitgangsvraag is een brede zoekactie uitgevoerd naar systematische reviews over screeningsinstrumenten met termen voor kindermishandeling, spoedeisende medische zorg en termen uit een filter voor meetinstrumenten. Daarnaast vond een specifieke zoekactie plaats naar studies over de in Nederland gebruikte instrumenten uit het artikel van Hoytema van Konijnenburg et al. uit 2014 (18) en vanuit het Medisch handboek kindermishandeling (19) (SPUTOVAMO, SPUTOVAMO-revised, Benger Pediatric Flow Chart, ESCAPE) (zie zoekverantwoording).
Voor de derde uitgangsvraag werd een zoekactie uitgevoerd met termen voor kindermishandeling, spoedeisende medische zorg en scholing (zie zoekverantwoording).
Gezocht werd in de database van Medline en Embase (tot maart 2015). Tevens werd gezocht in de database van ZonMw naar lopende projecten (ZonMw database 2015: www.zonmw.nl).
Alle gevonden studies werden eerst op titel en abstract beoordeeld door twee reviewers, om te controleren of ze inderdaad informatie bevatten aangaande onze uitgangsvragen. Voor uitgangsvraag 1 en 2 werden 22 studies (waarvan vijf reviews) geïncludeerd op basis van titel en abstract. Voor uitgangsvraag 3 werden acht studies (waarvan één review) geïncludeerd.
Van deze studies werden eerst de systematische reviews gelezen en op kwaliteit beoordeeld door twee reviewers. Primaire studies die niet in de systematische reviews naar voren kwamen, werden apart doorgenomen. Indien deze studies screeningsinstrumenten of scholing bevatten welke nog niet waren genoemd in een systematische review, werd van die studie de kwaliteit beoordeeld. Op basis van de kwaliteitsbeoordeling werd besloten of de studie geïncludeerd kon worden voor een uitgangsvraag. Vanuit de ZonMw database werden twee projecten geïncludeerd. Uiteindelijk werden zes studies geïncludeerd voor uitgangsvraag 1 en 2, en vier studies voor uitgangsvraag 3 (zie de evidence tabellen van de betreffende modules).
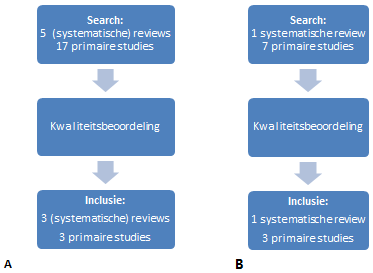
Flowdiagram inclusies voor uitgangsvraag 1 en 2 (A) en uitgangsvraag 3 (B).
De overige studies werden geëxcludeerd op basis van: genoemd in (systematische) review of andere studie (n=6), geen screeningsinstrument voor alle kinderen maar alleen voor specifiek letsel of een specifieke situatie (n=12), alleen abstract beschikbaar (n=2), alleen methode omschrijving (n=1), studie met een lage kwaliteit zonder heldere weergave van de data (n=1).
Voor iedere studie werd de kwaliteit beoordeeld met behulp van eigen ontworpen kwaliteitsformulieren aangaande: definitie van kindermishandeling, methodologie, en de CASP-checklist (Critical Appraisal Skills Programme; een checklist met tien vragen over kwaliteit die is gebaseerd op studieopzet) (zie ‘Critical appraisal form’ onder aanverwant). Tevens werd voor de systematische reviews gebruikgemaakt van de AMSTAR-checklist (een meetinstrument om systematische reviews te beoordelen) voor het beoordelen van de kwaliteit.
Kwaliteit van de evidence
Voor het bepalen van de kwaliteit van de evidence is de GRADE-systematiek de aangewezen methode. Hoewel GRADE voor diagnostische tests in ontwikkeling is, is formele toepassing van GRADE voor het type uitgangsvragen in deze module nog niet mogelijk. Om toch een uitspraak te kunnen doen over de kwaliteit van de evidence, wordt per instrument een oordeel gegeven dat is gebaseerd op de GRADE-principes. Dat wil zeggen dat de kwaliteit van de evidence wordt bepaald door de validiteit van de studieopzet, de precisie van de geschatte validiteitsparameters, de consistentie van de onderzoeksresultaten en de mate waarin het onderzoek naar het instrument aansluit bij de spoedeisende medische zorg. De laatste factor is het vermoeden van publicatiebias, maar publicatiebias werd niet van toepassing geacht. Als er geen beperkingen in deze factoren zijn, is de kwaliteit van de evidence hoog. Afhankelijk van de aanwezigheid van een of meer beperkende factoren kan de kwaliteit van evidence uitkomen op matig, laag of zeer laag. Overwegingen die zijn meegenomen in het beoordelen van de kwaliteit van de evidence zijn opgenomen in de ‘Critical appraisal form’ onder aanverwant. De conclusie over de kwaliteit van de evidence is per module omschreven.
Consensus
Om consensus te bereiken, werd gebruikgemaakt van de Delphi-methode. Hiertoe werden de consensusvragen voorgelegd aan de werkgroepleden. Werkgroepleden kregen de kans antwoorden op deze consensusvragen te formuleren in door henzelf samengestelde groepen. De antwoorden werden door twee werkgroepleden gebundeld en aangepast en vervolgens besproken in de eerstvolgende bijeenkomst, op grond waarvan beide werkgroepleden de antwoorden op de consensusvragen opnieuw formuleerden, welke weer in de daaropvolgende bijeenkomst werden besproken om zo tot consensus te komen
Bij iedere consensusvraag is een aanbeveling geformuleerd, maar niet altijd een conclusie. Een conclusie is alleen geformuleerd als de uitwerking van de vraag grotendeels op wetenschappelijk gepubliceerd bewijs gebaseerd is. Overige overwegingen zijn toegevoegd, indien nodig, zoals wanneer sprake is van wetgeving, waaraan men immers gehouden is.
Totstandkoming van de aanbevelingen
De aanbevelingen zijn het resultaat van de conclusie van de wetenschappelijke onderbouwing of van de consensus waarin ook de overige overwegingen zijn meegewogen. De werkgroep is van mening dat geen enkel mishandeld kind gemist mag worden, waardoor er stellige aanbevelingen geformuleerd zijn, ondanks het vaak laaggradige bewijs.
