Voorlichting bij COPD
Uitgangsvraag
Welke rol speelt voorlichting bij de palliatieve zorg voor mensen met gevorderde COPD en hun naasten?
Aanbeveling
Bij mensen met gevorderde COPD:
- Geef de patiënt en diens naasten voorlichting over (1):
- de aard van de ziekte COPD
- mogelijk ziektebeloop en (onzekere) prognose
- de invloed van leefstijl
- lichamelijke (met name dyspneu, hoesten, vermoeidheid) en psychische (bijvoorbeeld angst en depressie) klachten en behandelopties
- houding en transfers
- financiële en praktische zaken
- organisatie van de zorg
- Stem de voorlichting af op de wensen en gezondheidsvaardigheden van de patiënt en diens naasten. (1)
- De verantwoordelijkheid voor het geven van voorlichting ligt bij de centrale zorgverlener en de hoofdbehandelaar. Voorlichting kan ook gegeven worden door andere betrokken zorgverleners. Goede communicatie tussen zorgverleners is hierbij van belang. (1)
- Met betrekking tot voorlichting over dyspneu (1D):
- Erken de impact en de variabiliteit van dyspneu.
- Verhelder de verwachtingen, denkbeelden en zorgen omtrent dyspneu.
- Leg uit dat dyspneu erger kan worden door angst, zorgen en niet-helpende gedachten.
- Vraag actief naar angst om te stikken; leg uit dat stikken bij COPD niet voorkomt. Geef voorlichting over mogelijkheden voor symptomatische behandeling van dyspneu, waaronder ook palliatieve sedatie bij refractaire dyspneu in de stervensfase.
- Bevorder het zelfmanagement van de patiënt door te bespreken (1):
- welke maatregelen, leefregels en niet-medicamenteuze maatregelen hij zelf kan toepassen om symptomen te voorkomen of te verlichten
- adviezen omtrent het gebruik van medicatie
- wanneer en hoe hulp te zoeken, bijvoorbeeld bij een longaanval
- in hoeverre fysieke activiteit en mobiliteit ondersteund kunnen worden
- hoe sociale contacten behouden kunnen worden
- de fysieke en emotionele balans
- Maak rookverslaving en stigma’s en schuldgevoelens omtrent actuele rookverslaving of rookgedrag in het verleden bespreekbaar. Bespreek de mogelijkheid van het staken van roken. (1)
- Ondersteun de voorlichting met informatiemateriaal, bijvoorbeeld (1):
- De patiëntenversie van de richtlijn ‘Palliatieve zorg bij COPD’ (‘goede zorg voor mensen met ernstig COPD’)
- Bij laaggeletterdheid: de informatiefolder ‘Ik heb COPD, wat kan ik doen?’
- Attendeer de patiënt en diens naasten op relevante websites, zoals https://www.longfonds.nl/, https://www.thuisarts.nl/, https://overpalliatievezorg.nl/, https://www.ikwilmetjepraten.nu/. (1)
- Zie voor punten van aandacht bij palliatieve zorg bij mensen met een niet-westerse achtergrond de Handreiking ‘Palliatieve zorg bij mensen met een niet-westerse achtergrond’. (1)
- Geef informatie aan patiënt en/of naasten over mogelijke ondersteuning door (1):
- lotgenoten
- praktijkondersteuner huisartsenzorg
- fysiotherapeut
- gespecialiseerd eerstelijns longverpleegkundige
- ergotherapeut
- logopedist
- diëtist
- apotheker
- maatschappelijk werker, psycholoog of praktijkondersteuner GGZ
- mantelzorgondersteuning
- geestelijk verzorger
Overwegingen
Er zijn geen gerandomiseerde studies over het effect van (verschillende vormen van) voorlichting op dyspneu bij mensen met gevorderde COPD.
De werkgroep is van mening dat het van groot belang is dat mensen met (gevorderde) COPD adequate voorlichting krijgen over oorzaken en behandeling van dyspneu en dat zij informatie krijgen over waar en van wie zij ondersteuning hierbij kunnen krijgen.
Informatie over mogelijke ondersteuning van patiënt en/of naasten door de volgende groepen kan gegeven worden:
- lotgenoten (vaak ondersteunend door de herkenning en de erkenning van gevoelens en ervaringen), bijvoorbeeld via het regionale longpunt
- praktijkondersteuner huisartsenzorg
- fysiotherapeut (zie hiervoor de KNGF-richtlijn COPD [KNGF 2020])
- gespecialiseerd eerstelijns longverpleegkundige
- ergotherapeut (zie hiervoor de standaard 'Ergotherapie bij COPD' [EN 2016])
- diëtist (zie hiervoor de Dieetbehandelingsrichtlijn 'Chronisch obstructieve longaandoeningen' [LDN COPD 2017] en de voedingsrichtlijnen op https://www.pallialine.nl/)
- apotheker
- maatschappelijk werker, psycholoog of praktijkondersteuner GGZ
- vrijwillige palliatieve terminale ondersteuning:
- https://www.mantelzorg.nl/ (vrijwilligers per provincie, adressen van hospices)
- http://www.vptz.nl/ (zie aanverwant VPTZ) (landelijk overzicht + contactpersonen van vrijwilligers palliatieve zorg)
- geestelijk verzorger
Voorlichting over dyspneu heeft een overlap met ACP (zie module ‘Proactieve zorgplanning’). Aspecten van voorlichting die te maken hebben met ACP worden hier buiten beschouwing gelaten. Voorlichting kan op individuele basis of in groepen worden gegeven.
Domeinen waarin voorlichting gewenst is
Veel patiënten hebben slechts beperkte kennis over COPD [Gardener 2010, Nakken 2017]. Jongere leeftijd, het gevolgd hebben van een revalidatieprogramma, het al langer COPD hebben en een hoger opleidingsniveau zijn geassocieerd met een hoger kennisniveau [Nakken 2017].
De meeste patiënten geven aan dat zij meer informatie willen over hoe ze hun leven aan moeten passen met betrekking tot COPD. Verder weet ongeveer de helft van de patiënten dat hun ziekte ongeneeslijk is en progressief kan zijn. Er is ook onduidelijkheid over oorzaken, behandeling en prognose. Meer informatie over hun ziekte kan de patiënt helpen om beter voorbereid te zijn op de toekomst en om plannen te maken.
Gardener [2018] verrichtte een systematische review naar de ondersteuningsbehoeften van mensen met COPD. Er werden 13 domeinen geïdentificeerd, waarbij ondersteuning gewenst was. Binnen het fysieke domein werden genoemd: COPD begrijpen, omgaan met symptomen en medicatie en gezonde leefstijl (inclusief gesprek over roken). Binnen het psychologische domein werden genoemd: gevoelens en zorgen beheersen, positief leven met COPD, nadenken over de toekomst en angst en depressie. Binnen het sociale domein werden genoemd: praktische ondersteuning, financiën, werk en wonen, familie en hechte relaties, sociale contacten en ontspanning, onafhankelijkheid en toegankelijkheid van de zorg.
Met betrekking tot het begrijpen van het ziektebeeld kwam uit veertien studies naar voren dat mensen met COPD het begrijpen van hun aandoening de sleutel voor goede ondersteuning vinden. Hoewel niet alle mensen met COPD op de hoogte gebracht willen worden over de toekomst, was het wel duidelijk dat een groot deel wel geïnformeerd wilde zijn over ziektebeloop en prognose [Gardener 2014].
In de richtlijn van GOLD [2020] wordt het grote belang van het stimuleren van zelfmanagement benadrukt, mede op basis van twee recente Cochrane analyses [Lenferink 2017, Zwerink 2014]. Daarbij worden de volgende onderwerpen voor voorlichting en adviezen genoemd:
- basale informatie over COPD
- stoppen met roken. De haalbaarheid en de wenselijkheid van deze interventie moet ook beoordeeld worden in het licht van de levensverwachting bij mensen met gevorderde COPD.
- hoe om te gaan met medicatie
- adviezen over leefregels en niet-medicamenteuze interventies (bijvoorbeeld ontspannings- en ademhalingsoefeningen) die de patiënt zelf kan toepassen
- wanneer en hoe hulp te zoeken, bijvoorbeeld bij een longaanval
In de KNGF-richtlijn ‘COPD’ [KNGF 2020] en de standaard ‘Ergotherapie bij COPD’ [EN 2016] worden nog de volgende punten genoemd om het zelfmanagement te stimuleren:
- in hoeverre fysieke activiteit en mobiliteit ondersteund kunnen worden
- hoe sociale contacten behouden kunnen worden
- de fysieke en emotionele balans
In een Delphi-studie over informatie aan mensen met chronische dyspneu (niet beperkt tot mensen met COPD) werden de volgende aandachtspunten benoemd [Williams 2020]:
- Erken de betekenis en de variabiliteit van dyspneu en de impact op kwaliteit van leven als gevolg ervan.
- Bespreek strategieën om met dyspneu om te gaan.
- Verhelder de verwachtingen en denkbeelden ten aanzien van dyspneu. In dit kader kan ook de veel voorkomende angst om te stikken (een acute volledige afsluiting van de bovenste luchtwegen) aan de orde komen.
- Leg uit dat dyspneu erger kan worden door angst, zorgen en niet-helpende gedachten.
- Bespreek schuldgevoelens (bijvoorbeeld ten aanzien van roken als oorzaak, zie ook in deze module Voorlichting met betrekking tot rookverslaving).
In de Richtlijn 'Vermoeidheid bij kanker in palliatieve fase' is aandacht besteed aan voorlichting. Hierin staan aanbevelingen die ook bruikbaar zijn in de palliatieve zorg bij mensen met COPD [IKNL 2019].
De voorlichting kan ondersteund worden met schriftelijk informatiemateriaal bijvoorbeeld:
De patiëntenversie van de richtlijn Palliatieve zorg bij COPD (‘goede zorg voor mensen met ernstig COPD’) [Longfonds 2013].
Bij laaggeletterdheid; de informatiefolder ‘Ik heb COPD, wat kan ik doen?’ [Pharos/Longfonds 2019].
De patiënt en diens naasten kunnen geattendeerd worden op relevante websites, zoals www.longfonds.nl of www.thuisarts.nl.
Barrières bij het geven van effectieve voorlichting
Veel mensen met COPD ervaren hun aandoening als iets wat ze al lange tijd hebben en waar ze zich in zekere zin aan hebben aangepast (passieve acceptatie); de ziekte heeft meestal geen duidelijk ‘begin’ en het beloop is daarom minder duidelijk. De communicatie over het ziektebeloop is daarom complex [Pinnock 2011]. Onzekerheid over ziektebeloop bij zorgverleners en onbekendheid met de ziekte in de samenleving dragen hieraan bij.
Bij het geven van informatie moet rekening worden gehouden met de gezondheidsvaardigheden van de patiënt. Bij COPD zijn lage gezondheidsvaardigheden geassocieerd met ernstiger ziektebeloop [Omachi 2012]. Met gezondheidsvaardigheden (zoals het gemak waarmee geschreven tekst begrepen wordt) dient rekening gehouden te worden bij het geven van voorlichting.
Voor voorlichting aan patiënten met een niet-westerse achtergrond wordt verwezen naar de ‘Handreiking ‘Palliatieve zorg bij mensen met een niet-westerse achtergrond’ [Nivel/IKNL/Pharos 2011].
Het is belangrijk dat voorlichting regelmatig herhaald wordt. De longverpleegkundige of verpleegkundig specialist (thuis of poliklinisch) kan dit gesprek geregeld voeren, maar ook andere zorgverleners die betrokken zijn zoals fysiotherapeut, ergotherapeut en diëtiste kunnen aan de patiënt vragen of er al voorlichting over COPD heeft plaatsgevonden en of de patiënt nog vragen heeft. Daarbij geven zij voorlichting over COPD in hun vakgebied. Goede communicatie tussen de zorgverleners is hierbij van belang.
Betrekken van de naasten
In een cross-sectionele studie onder mensen met matig tot zeer ernstig COPD en hun naasten [Nakken 2017] bleek dat zowel de patiënten als de naasten beperkte kennis hadden met betrekking tot het ziektebeeld. Naasten dienen dan ook nadrukkelijk meegenomen te worden in het proces van voorlichting. Naasten benoemen als belangrijke domeinen waar ze over voorgelicht willen worden: het begrijpen van kortademigheid, omgaan met angst en paniek, veilig fysiek inspannen, kwaliteit van leven behouden en informatie over de toekomst [Penfold 2015].
Voorlichting met betrekking tot rookverslaving
Ook bij gevorderde COPD dient rookverslaving besproken te worden. Bij het niet bespreken van roken doet de zorgverlener de patiënt tekort. Mogelijke aannames bij de zorgverlener zijn dat het niets meer uitmaakt, of dat men het iemand wil besparen (om het te bespreken of om het rookstoptraject aan te gaan) of dat het roken het enige is dat nog iemand heeft. Ook heerst bij veel zorgverleners nog de gedachte dat psychologische klachten kunnen verergeren door het stoppen met roken. Dit is onjuist: regelmatig worden deze klachten minder en ervaart de patiënt meer rust [Taylor 2014]. Het bespreken van rookverslaving kan helpen met de verwerking van de aandoening. Het is ook zinvol met betrekking tot lichamelijke klachten (met name minder hoesten en minder sputumproductie). Het niet bespreken van roken kan door de patiënt worden ervaren als “ik ben niet de moeite waard”, “de zorgverlener denkt dat ik het toch niet kan”, “het heeft blijkbaar geen zin meer”. Het op de juiste manier bespreken van rookverslaving kan de behandelrelatie versterken.
Vraag eerst of de patiënt op dat moment het gesprek over roken wil aangaan. Als de patiënt het niet over het roken wil hebben, vraag dan of u er een volgende keer op mag terugkomen. Indien dat niet gewenst is, geef aan dat de patiënt er zelf over mag beginnen als het verandert, dan kan alsnog rookstophulp worden gestart. Benoem dat de patiënt u niet nodig heeft om te horen hoe slecht roken is. De reden dat u het gesprek aangaat is dat u wilt helpen en steunen. Benoem actief dat u de patiënt zo goed mogelijk zult begeleiden, ook als het niet lukt om te stoppen met roken. Zorg ervoor dat de patiënt een gelijkwaardige gesprekspartner is. Wees u bewust van de schuldgevoelens die patiënten ervaren omtrent hun rookverslaving [Halding 2011] en probeer deze schuldgevoelens bespreekbaar te maken. Dit kan ook gelden voor patiënten die het roken inmiddels gestaakt hebben. U kunt benoemen dat de tabaksindustrie haar product extreem verslavend heeft gemaakt en dat stoppen met roken voor veel mensen om die reden moeilijk is.
Onderbouwing
Zoeken en selecteren
Onderzoeksvraag
Om de uitgangsvraag van deze module te beantwoorden is een systematische literatuurzoektocht uitgevoerd. De onderzoeksvraag die hiervoor is opgesteld is PICO-gestructureerd en luidt:
Wat is het effect van voorlichting op dyspneu?
P: patiënten met gevorderde COPD
I: voorlichting
C: andere interventie, geen voorlichting
O: dyspneu, kwaliteit van leven, fysiek functioneren, inspanningstolerantie
Relevante uitkomstmaten
Cruciale uitkomstmaten: dyspneu en kwaliteit van leven
Belangrijke uitkomstmaat: fysiek functioneren, inspanningstolerantie
Zoeken en selecteren
Zoekdata 23 december 2019 en 19 maart 2020
Databases OVID Medline, Embase, Cochrane Library
Zoeklimieten Publicatiedatum: 2014-2019
Talen: Engels en Nederland
Studie design: meta-analyses, systematic reviews, randomized controlled trials
Resultaten
Er zijn geen gerandomiseerde studies gevonden over het effect van (verschillende vormen van) voorlichting op dyspneu bij patiënten met COPD.
Referenties
- Ergotherapie Nederland. Ergotherapie en COPD. 2016. Beschikbaar op https://info.ergotherapie.nl/file/download/default/2DFEE2E9449349F9CA43258226C29C18/Ergotherapie%20bij%20COPD.pdf.
- Fuseya Y, Shigeo M, Susumu S, Atsuyasu S, Tanimura K, Hasegawa K, Uesama K, Hamakawa Y, Takahashi Y, Nakayama T, Sakai N, Fukui M, Kita H, Mio T, Mishima M, Hirai T. Perspectives on End-of-Life Treatment among Patients with COPD: a multicenter cross-sectional study in Japan. Journal of Chronic Obstructive Pulmonary Disease. 2019: 16:1, 75-81.
- Gardener A, Ewing G, Kuhn I, Farquhar M. Support needs of patients with COPD: a systematic literature search and narrative review. International Journal of COPD. 2018:13 1021–1035.
- Gardiner C, Gott M, Payne S, Small N, Barnes S, Halpin D, Ruse C, Seamark D. Exploring the care needs of patients with advanced COPD: An overview of literature. Respiratory Medicine. 2010: 104, 159-165.
- Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease, Global Initiative for Chronic Obstructive Lung Disease (GOLD) 2020. Beschikbaar op http://goldcopd.org.
- Halding AG, Heggdal K, Wahl A. Experiences of self-blame and stigmatisation for self-infliction among individuals living with COPD. Scand J Caring Sci. 2011;25(1):100–107.
- IKNL. Richtlijn Vermoeidheid bij kanker in de palliatieve fase, versie 3.0. 2019. Beschikbaar op https://www.pallialine.nl/vermoeidheid.
- KNGF. KNGF-richtlijn ‘COPD’. 2020. Beschikbaar op https://www.kngf.nl/kennisplatform/richtlijnen/copd-2020.
- LDN COPD. Dieetbehandelingsrichtlijn ‘Chronisch Obstructieve longaandoeningen’. 2017. Beschikbaar op https://www.dieetbehandelingsrichtlijnen.nl/richtlijnen/12HK_chronische_obstructieve_longaandoeningen_1.html.
- Lenferink A, Brusse-Keizer M, van der Valk PD, et al. Self-management interventions including action plans for exacerbations versus usual care in patients with chronic obstructive pulmonary disease. Cochrane Database Syst Rev. 2017; 8(8): CD011682.
- Longfonds. Goede zorg voor mensen met COPD. 2013. Beschikbaar op https://bestellen.longfonds.nl/product/patientenversie-palliatieve-zorg-copd/.
- Nakken N, Janssen D, Bogaart E vd, Muris Jean, Vercoulen Jan, Custers Frank, Bootsma Gerben, Gronenschild Michiel, Wouters Emiel and Spruit Martijn. Knowledge gaps in patients with COPD and their proxies. BMC Pulmonary Medicine (2017) 17:136.
- Nivel/IKNL/Pharos. Handreiking ‘Palliatieve zorg bij mensen met een niet-westerse achtergrond’. 2011. Beschikbaar op https://www.pallialine.nl/allochtonen.
- Omachi Theodore, Sarkar Urmimala, Yelin Edward, Blanc Paul, Katz Patricia. Lower health literacy is associated with poorer health status and outcomes in chronic obstructive pulmonary disease. Journal of General Internal Medicine volume 28, pages74–81(2013).
- Penfold C, Ewing G, Gilligan D, Mahadeva R, Booth S, Benson J, Burkin J, Howson S, Lovick R, Todd C, et al. What do informal CARERS want to learn about breathlessness in advanced disease and how do they want to learn it? BMJ Support Palliat Care. 2015;5(1):107.
- Pharos/Longfonds. Ik heb COPD, wat kan ik doen? 2013. Beschikbaar op https://www.pharos.nl/wp-content/uploads/2019/05/ik_heb_copd_wat_kan_ik_doen_pharos.pdf.
- Pinnock H, Kendall M, Murray S, Worth A, Levack P, Porter M, MacNee W, Sheikh A. Living and dying with severe chronic obstructive pulmanory disease: multi-perspective longitudinal qualitative study. BMJ2011;342:d141.
- Taylor G, McNeill A, Girling A, Farley A. Change in mental health after smoking cessation: systematic review and meta-analysis. BMJ 2014; 348:g1151.
- Williams MT, Lewthwaite H, Brooks D, Jensen D, Abdallah SJ, Johnston KN. Chronic Breathlessness Explanations and Research Priorities: Findings From an International Delphi Survey. J Pain Symptom Manage. 2020;59(2): 310-319.e12.
- Zwerink M, Brusse-Keizer M, van der Valk PD, et al. Self management for patients with chronic obstructive pulmonary disease. Cochrane Database Syst Rev. 2014; 2014(3): CD002990. Published 2014 Mar 19.
Verantwoording
Autorisatiedatum en geldigheid
Laatst beoordeeld : 03-08-2021
Laatst geautoriseerd : 03-08-2021
Geplande herbeoordeling : 01-01-2027
Actualisatie
Deze richtlijn is goedgekeurd op 3 augustus 2021. De Long Alliantie Nederland (LAN) bewaakt samen met betrokken verenigingen de houdbaarheid van (de modules van) deze richtlijn. Zo nodig zal de richtlijn tussentijds op onderdelen worden bijgesteld. De geldigheidstermijn van de richtlijn is maximaal 5 jaar na vaststelling. Indien de richtlijn dan nog actueel wordt bevonden, wordt de geldigheidsduur van de richtlijn verlengd.
Houderschap richtlijn
De houder van de richtlijn (LAN) moet kunnen aantonen dat de richtlijn zorgvuldig en met de vereiste deskundigheid tot stand is gekomen.
IKNL draagt zorg voor het beheer en de ontsluiting van de richtlijn.
Juridische betekenis van richtlijnen
Een richtlijn is een kwaliteitsstandaard. Een kwaliteitsstandaard beschrijft wat goede zorg is, ongeacht de financieringsbron (Zorgverzekeringswet (Zvw), Wet langdurige zorg (Wlz), Wet maatschappelijke ondersteuning (Wmo), aanvullende verzekering of eigen betaling door de cliënt/patiënt). Opname van een kwaliteitsstandaard in het Register van Zorginstituut Nederland betekent dus niet noodzakelijkerwijs dat de in de kwaliteitsstandaard beschreven zorg verzekerde zorg is.
De richtlijn bevat aanbevelingen van algemene aard. Het is mogelijk dat deze aanbevelingen in een individueel geval niet van toepassing zijn. Er kunnen zich feiten of omstandigheden voordoen waardoor het wenselijk is dat in het belang van de patiënt van de richtlijn wordt afgeweken. Wanneer van de richtlijn wordt afgeweken, dient dit beargumenteerd gedocumenteerd te worden. De toepassing van de richtlijnen in de praktijk is de verantwoordelijkheid van elke zorgverlener, zowel BIG-geregistreerd als niet BIG-geregistreerd.
Algemene gegevens
Financiering
Deze richtlijn is gefinancierd door IKNL. De inhoud van de richtlijnis niet beïnvloed door de financierende instantie.
Procesbegeleiding
IKNL is het kennis- en kwaliteitsinstituut voor professionals en bestuurders in de oncologische en palliatieve zorg dat zich richt op het continu verbeteren van de oncologische en palliatieve zorg.
IKNL benadert preventie, diagnose, behandeling, nazorg en palliatieve zorg als een keten waarin de patiënt centraal staat. Om kwalitatief goede zorg te waarborgen ontwikkelt IKNL producten en diensten ter verbetering van de oncologische zorg, de nazorg en de palliatieve zorg, zowel voor de inhoud als de organisatie van de zorg binnen en tussen instellingen. Daarnaast draagt IKNL nationaal en internationaal bij aan de beleidsvorming op het gebied van oncologische en palliatieve zorg.
IKNL rekent het (begeleiden van) ontwikkelen, implementeren en evalueren van multidisciplinaire, evidence-based richtlijnen voor de oncologische en palliatieve zorg tot een van haar primaire taken. IKNL werkt hierbij conform de daarvoor geldende (inter)nationale kwaliteitscriteria. Bij ontwikkeling gaat het in toenemende mate om onderhoud (modulaire revisies) van reeds bestaande richtlijnen.
Doel en doelgroep
Doel
Een richtlijn is een aanbeveling ter ondersteuning van de belangrijkste knelpunten uit de dagelijkse praktijk. Deze richtlijn is zoveel mogelijk gebaseerd op wetenschappelijk onderzoek en consensus. De richtlijn 'Palliatieve zorg bij COPD' geeft aanbevelingen over begeleiding en behandeling van mensen met gevorderde COPD en beoogt hiermee de kwaliteit van de zorgverlening te verbeteren.
Doelpopulatie
Deze richtlijn is gericht op mensen met gevorderde COPD met palliatieve zorgbehoeften. De markering van de palliatieve fase bij mensen met gevorderde COPD wordt besproken in module ‘Palliatieve zorg bij COPD’. Als in deze richtlijn geschreven wordt over ‘gevorderde COPD’ doelen wij op mensen met gevorderde COPD en palliatieve zorgbehoeften. Ten behoeve van de leesbaarheid van de richtlijn is gekozen voor de kortere term ‘gevorderde COPD’.
Deze richtlijn is geschreven met het oog op zorg aan alle mensen met gevorderde COPD, ongeacht hun levensbeschouwing, religie of cultuur. Hierbij dient rekening gehouden te worden met de gezondheidsvaardigheden van de patiënt (onder andere het gemak waarmee geschreven tekst begrepen wordt). Wanneer een andere dan een autochtoon Nederlandse religieuze/culturele achtergrond van de patiënt invloed heeft op de beleving en keuzes in de zorg rondom het levenseinde, raadpleeg dan, naast deze richtlijn, de handreiking 'Palliatieve zorg aan mensen met een niet-westerse achtergrond' [IKNL 2011]. Tevens is er van Pharos de folder 'Lessen uit gesprekken over leven en dood' met algemene voorlichting over palliatieve zorg aan mensen met een migratieachtergrond [Pharos 2017].
Doelgroep
Deze richtlijn is bestemd voor alle zorgverleners die betrokken zijn bij de zorg voor mensen met gevorderde COPD, zoals huisartsen, longartsen, specialisten ouderengeneeskunde, artsen voor verstandelijk gehandicapten, overige medisch specialisten, (long)verpleegkundigen, verpleegkundig specialisten, physician assistants, fysiotherapeuten, ergotherapeuten, logopedisten, diëtisten, overige paramedici, apothekers, geestelijk verzorgers, IKNL-consulenten en psychologen. De inhoud van de richtlijn is ook relevant voor zorgverleners in het maatschappelijke en sociale domein en vrijwilligers en hun coördinatoren die werkzaam zijn in de palliatieve en terminale fase. Indien in de richtlijn wordt gesproken over zorgverleners rondom mensen met COPD, kunnen afhankelijk van de specifieke situatie van de patiënt alle bovengenoemde zorgverleners bedoeld worden.
Samenstelling werkgroep
Alle werkgroepleden en klankbordleden zijn afgevaardigd namens wetenschappelijke, beroeps- en patiëntenverenigingen en hebben daarmee het mandaat voor hun inbreng. Bij de samenstelling van de werkgroep is geprobeerd rekening te houden met landelijke spreiding, inbreng van betrokkenen uit zowel academische als algemene ziekenhuizen/instellingen en vertegenwoordiging van de verschillende verenigingen/disciplines.
Het patiëntperspectief is vertegenwoordigd door het Longfonds.
Werkgroepleden
|
Naam |
Functie |
Rol |
Vereniging |
|
Mw. dr. D.J.A. Janssen |
Specialist ouderengeneeskunde en kaderarts palliatieve zorg |
Voorzitter |
Verenso |
|
Mw. dr. E.M.L. Verschuur |
Projectleider Compassion, onderzoeker, docent |
Lid kerngroep |
LAN |
|
Dhr. F.J. Allema |
Kaderhuisarts en scenarts |
|
CAHAG (NHG) |
|
Mw. M. Bryobhokun |
Manager zorg |
|
Longfonds |
|
Dhr. J. Donkers |
Longervaringsdeskundige |
|
Longfonds |
|
Mw. H.H. Eijsbroek |
Openbaar apotheker |
|
KNMP |
|
Dhr. dr. A.de Graeff |
Internist-oncoloog |
|
NIV, Palliactief |
|
Mw. dr. C.H.M. Houben |
Psycholoog en onderzoeker |
|
NIP/PAZ LVMP |
|
Dhr. dr. J.W. de Jong |
Longarts |
|
NVALT |
|
Mw. M. Liefting |
Gespecialiseerd longverpleegkundige, verpleegkundige palliatieve zorg |
|
V&VN Longverpleeg-kundigen, |
|
Dhr. W. van Litsenburg |
Verpleegkundig specialist |
|
V&VN Longverpleeg-kundigen |
|
Mw. P. van Melick |
Diëtist |
|
NVD |
|
Mw. dr. K.J.M. Mooren |
Longarts |
|
NVALT |
|
Mw. M.E. Sackman-Gerritsen |
Ergotherapeut |
|
Ergotherapie Nederland |
|
Mw. A.L. van der Valk |
Fysiotherapeut |
|
KNGF |
Klankbordleden
|
Naam |
Functie |
Vereniging |
|
Mw. dr. G. Boland |
Projectleider programma Preventie en zorg chronische aandoeningen |
Pharos |
|
Mw. T.J. Klemmeier |
Longverpleegkundige |
IMIS |
|
Mw. E. Kuin-van der Velde |
Verpleegkundig specialist |
V&VN Praktijkverpleegkundigen en Praktijkondersteuners |
|
Mw. dr. A. Leendertse |
Longervaringsdeskundige |
Longfonds |
|
Mw. A. van der Pouw |
Verpleegkundig specialist |
V&VN Verpleegkundig Specialisten, V&VN Longverpleegkundigen |
|
Mw. F.F. Stok |
Logopedist |
NVLF |
|
Mw. drs. ir. E. bij de Vaate |
Longarts |
Kenniscentra Complex Chronische Longaandoeningen |
|
Dhr. dr. E.C. Vasbinder |
Ziekenhuisapotheker, opleider |
NVZA |
Leden Pallialine.be-redactieraad (Federatie Palliatieve Zorg Vlaanderen)
|
Naam |
Functie |
Organisatie |
|
Dhr. N. Derycke |
Stafmedewerker, equipearts |
Palliatieve Hulpverlening Antwerpen (PHA) |
|
Mw. A. Janssen |
Wetenschappelijk medewerker |
Federatie palliatieve zorg Vlaanderen |
|
Dhr. J. Wens |
Huisarts, hoofddocent, professor general practice |
Universiteit Antwerpen |
Ondersteuning
|
Functie |
Organisatie |
|
|
Mw. B.C.M. Borggreve |
Procesbegeleider, adviseur richtlijnen |
IKNL |
|
Mw. C.A. van den Berg |
Procesbegeleider, adviseur richtlijnen |
IKNL |
|
Mw. F.E.A.H. Essers |
Secretaresse |
IKNL |
|
Dhr. J. Vlayen |
Literatuuronderzoeker |
ME/TA |
Belangenverklaringen
Om de beïnvloeding van de richtlijnontwikkeling of formulering van de aanbevelingen door conflicterende belangen te minimaliseren zijn de leden van werkgroep gemandateerd door de wetenschappelijke en beroepsverenigingen.
Alle leden van de richtlijnwerkgroep hebben verklaard onafhankelijk gehandeld te hebben bij het opstellen van de richtlijn. Een onafhankelijkheidsverklaring ‘Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling' zoals vastgesteld door onder meer de KNAW, KNMG, Gezondheidsraad, CBO, NHG en Orde van Medisch Specialisten is door de werkgroepleden bij aanvang en bij afronding van het traject ingevuld. Deze vindt u in onderstaande tabel. De ondertekende belangenverklaring zijn opvraagbaar via info@iknl.nl,
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen voor aanvang |
Ondernomen actie |
Gemelde belangen na afronding |
Ondernomen actie |
|
D. Janssen |
|
Geen |
|
Geen |
|
Geen |
|
E. Verschuur |
|
Geen |
Geen |
- |
Geen |
- |
|
F. Allema |
|
|
|
Geen |
|
Geen |
|
M. Bryobhokun |
|
Geen |
|
Geen |
|
Geen |
|
J. Donkers |
|
|
Geen |
- |
Geen |
- |
|
H. Eijsbroek |
|
Geen |
|
Geen |
|
Geen |
|
A. de Graeff |
|
Geen |
Geen |
- |
Geen |
- |
|
C. Houben |
|
|
Geen |
- |
Geen |
- |
|
J.W. de Jong |
|
Geen |
Geen |
- |
Geen |
- |
|
M. Liefting |
|
Geen |
Geen |
- |
Geen |
- |
|
W. van Litsenburg |
|
|
Geen |
- |
Geen |
- |
|
P. van Melick |
|
|
Geen |
- |
Geen |
- |
|
K. Mooren |
|
|
Geen |
- |
Geen |
- |
|
M. Sacksman |
|
|
Geen |
- |
Geen |
- |
|
A. van der Valk |
|
|
|
Geen |
|
Geen |
|
Klankbordlid |
Functie |
Nevenfuncties |
Gemelde belangen voor aanvang |
Ondernomen actie |
Gemelde belangen na afronding |
Ondernomen actie |
|
G. Boland |
|
Geen |
Geen |
- |
Geen |
- |
|
T. Klemmeier |
|
|
Geen |
- |
Geen |
- |
|
E. Kuin |
|
|
Geen |
- |
Geen |
- |
|
A. van der Pouw |
|
|
Geen |
- |
Geen |
- |
|
F. Stok |
|
|
|
Geen |
|
Geen |
|
E. bij de Vaate |
|
|
|
Geen |
|
Geen |
|
E. Vasbinder |
|
|
|
- |
|
- |
Inbreng patiëntenperspectief
Twee patiëntvertegenwoordigers namen (via het Longfonds) zitting in de richtlijnwerkgroep: een ervaringsdeskundige (patiënt met COPD) en een beleidsmedewerker van het Longfonds. De input van patiëntvertegenwoordigers is nodig voor de ontwikkeling van kwalitatief goede richtlijnen. Goede zorg voldoet immers aan de wensen en eisen van zowel zorgverlener als patiënt.
Door middel van onderstaande werkwijze is informatie verkregen en zijn de belangen van de patiënt meegenomen:
- Bij aanvang van het richtlijntraject hebben de patiëntvertegenwoordigers knelpunten aangeleverd.
- Via het Longfonds en sociale media is een enquête gehouden voor het inventariseren van knelpunten.
- De patiëntvertegenwoordigers waren aanwezig bij de vergaderingen van de richtlijnwerkgroep.
- De patiëntvertegenwoordigers hebben de conceptteksten beoordeeld om het patiëntperspectief in de formulering van de definitieve tekst te optimaliseren.
- Pharos heeft de conceptteksten beoordeeld om het patiëntperspectief voor mensen met beperkte gezondheidsvaardigheden in de formulering van de definitieve tekst zo goed mogelijk weer te geven.
- Het Longfonds is geconsulteerd in de externe commentaarronde.
- Het Longfonds heeft ingestemd met de inhoud van de richtlijn.
Informatie voor patiënten en/of een patiëntsamenvatting wordt opgesteld en gepubliceerd op de daarvoor relevante sites zoals bijvoorbeeld Thuisarts en www.overpalliatievezorg.nl.
Methode ontwikkeling
Evidence based
Implementatie
Bevorderen van het toepassen van de richtlijn in de praktijk begint met een brede bekendmaking en verspreiding van de richtlijn. Bij verdere implementatie gaat het om gerichte interventies om te bevorderen dat zorgverleners de nieuwe kennis en kunde opnemen in hun routines van de palliatieve zorgpraktijk, inclusief borging daarvan. Als onderdeel van elke richtlijn stelt IKNL samen met de richtlijnwerkgroep een implementatieplan op. Activiteiten en interventies voor verspreiding en implementatie vinden zowel op landelijk als regionaal niveau plaats. Deze kunnen eventueel ook op maat gemaakt worden per instelling of specialisme. Informatie hierover is te vinden op https://iknl.nl/.
Het implementatieplan bij deze richtlijn is een belangrijk hulpmiddel om effectief de aanbevelingen uit deze richtlijn te implementeren voor de verschillende disciplines. Vragen over het implementatieplan kunnen gesteld worden aan info@iknl.nl.
Werkwijze
Elke module van de richtlijn bestaat uit een richtlijntekst. De teksten naar aanleiding van de uitgangsvragen zijn opgebouwd volgens het volgende vaste stramien: uitgangsvraag en aanbevelingen, literatuurbespreking, conclusies en overwegingen. De referenties zijn aangeleverd per module (of paragraaf) en de evidence tabellen en GRADE profielen staan in de bijlagen. De antwoorden op de uitgangsvragen (derhalve de aanbevelingen in deze richtlijn) zijn voor zover mogelijk gebaseerd op gepubliceerd wetenschappelijk onderzoek. De modules die betrekking hebben op de onderwerpen palliatieve zorg bij COPD, ACP, angst, depressie, dyspneu en prikkelhoest zijn via de evidence-based systematische methodiek uitgewerkt. De modules die betrekking hebben op de onderwerpen organisatie van zorg, voorlichting, het sociale domein en zingeving & spiritualiteit zijn zonder systematisch literatuuronderzoek uitgewerkt, omdat de werkgroep verwachtte geen studies te vinden die antwoord geven op de vraag, specifiek voor de Nederlandse situatie.
De GRADE-methodiek
De modules die betrekking hebben op de onderwerpen palliatieve zorg bij COPD, ACP, angst, depressie, dyspneu en prikkelhoest zijn via de evidence-based GRADE methodiek uitgewerkt.
Selectie
Naast de selectie op relevantie werd tevens geselecteerd op bewijskracht. Hiervoor werd gebruik gemaakt van de volgende hiërarchische indeling van studiedesigns gebaseerd op bewijskracht:
- Gerandomiseerde gecontroleerde studies (RCT's).
- Niet gerandomiseerde gecontroleerde studies (CCT's).
Waar deze niet voorhanden waren werd verder gezocht naar vergelijkend cohortonderzoek.
Critical appraisal
De kwaliteit van bewijs wordt weergegeven in vier categorieën: hoog, matig, laag en zeer laag. RCT's starten hoog en observationele studies starten laag. Vijf factoren verlagen de kwaliteit van de evidentie (beperkingen in onderzoeksopzet, inconsistentie, indirectheid, imprecisie, publicatie bias) en drie factoren kunnen de kwaliteit van de evidentie verhogen (sterke associatie, dosis-respons relatie, plausibele (residuele) confounding) (zie tabel 1).
Tabel 1. GRADE-methodiek voor het graderen van bewijs
|
Kwaliteit van bewijs |
Onderzoeksopzet |
Verlagen als |
Verhogen als |
|
Hoog (A) |
Gerandomiseerde studie |
Beperkingen in de onderzoeksopzet -1 ernstig -2 zeer ernstig
Inconsistenties -1 ernstig -2 zeer ernstig
Indirectheid -1 ernstig -2 zeer ernstig
Imprecisie -1 ernstig -2 zeer ernstig
Publicatiebias -1 waarschijnlijk -2 zeer waarschijnlijk |
Sterke associatie + 1 sterk + 2 zeer sterk
Dosis-respons relatie + 1 bewijs voor deze relatie
Aanwezigheid van plausibele residuele confounding + 1 zou een aangetoond effect verminderen, of + 1 zou een onterecht effect suggereren als de resultaten geen effect laten zien |
|
Matig (B) |
|
||
|
Laag (C) |
Observationele studie |
||
|
Zeer laag (D) |
|
Algehele kwaliteit van bewijs
Omdat het beoordelen van de kwaliteit van bewijs in de GRADE-benadering per uitkomstmaat geschiedt, is er behoefte aan het bepalen van de algehele kwaliteit van bewijs. Zowel voor als na het literatuuronderzoek wordt door de richtlijnwerkgroep bepaald welke uitkomstmaten cruciaal, belangrijk en niet belangrijk zijn. Het niveau van de algehele kwaliteit van bewijs wordt in principe bepaald door de cruciale uitkomstmaat met de laagste kwaliteit van bewijs.
Als echter de kwaliteit van het bewijs verschilt tussen de verschillende cruciale uitkomstmaten zijn er twee opties:
- De uitkomstmaten wijzen in verschillende richtingen (zowel gewenst als ongewenste effecten) of de balans tussen gewenste en ongewenste effecten is onduidelijk, dan bepaalt de laagste kwaliteit van bewijs van de cruciale uitkomstmaten de algehele kwaliteit van bewijs;
- De uitkomstmaten wijzen in dezelfde richting (richting gewenst of richting ongewenst effecten), dan bepaalt de hoogste kwaliteit van bewijs van de cruciale uitkomstmaat dat op zichzelf voldoende is om de interventie aan te bevelen van de algehele kwaliteit van bewijs.
Tabel 2. Formulering conclusies op basis van kwaliteit van bewijs per uitkomstmaat
|
Kwaliteit van bewijs |
Interpretatie |
Formulering conclusie |
|
Hoog |
Er is veel vertrouwen dat het werkelijk effect dicht in de buurt ligt van de schatting van het effect. |
Er is bewijs van hoge kwaliteit dat... (Referenties) |
|
Matig |
Er is matig vertrouwen in de schatting van het effect: het werkelijk effect ligt waarschijnlijk dicht bij de schatting van het effect, maar er is een mogelijkheid dat het hier substantieel van afwijkt. |
Er is bewijs van matige kwaliteit dat... (Referenties) |
|
Laag |
Er is beperkt vertrouwen in de schatting van het effect: het werkelijke effect kan substantieel verschillend zijn van de schatting van het effect. |
Er is bewijs van lage kwaliteit dat.... (Referenties) |
|
Zeer laag |
Er is weinig vertrouwen in de schatting van het effect: het werkelijke effect wijkt waarschijnlijk substantieel af van de schatting van het effect. |
Er is bewijs van zeer lage kwaliteit dat.... (Referenties) |
|
Formulering algehele kwaliteit van bewijs: hoog/matig/laag/zeer laag. |
||
Overwegingen en aanbevelingen
Aanbevelingen in richtlijnen geven een antwoord op de uitgangsvraag. De GRADE methodiek kent twee soorten aanbevelingen: sterke aanbevelingen of conditionele (zwakke) aanbevelingen. De sterkte van de aanbevelingen reflecteert de mate van vertrouwen waarin - voor de groep patiënten waarvoor de aanbevelingen zijn bedoeld - de gewenste effecten opwegen tegen de ongewenste effecten.
Tabel 3. Gradering van aanbevelingen
|
Sterkte aanbeveling |
Cijfer |
|
Sterke aanbeveling |
1 |
|
Zwakke aanbeveling |
2 |
|
Kwaliteit van de evidence |
Letter |
|
Hoog |
A |
|
Matig |
B |
|
Laag |
C |
|
Zeer laag |
D |
Formulering:
- Sterke aanbeveling: Doe / geef / enzovoort (gebiedende wijs)
- Zwakke/conditionele aanbeveling: Overweeg te doen / te geven / enzovoort
Naast het bewijs uit de literatuur (conclusies) zijn er andere overwegingen die meespelen bij het formuleren van de aanbeveling. Deze aspecten worden besproken onder het kopje ‘Overwegingen' in de richtlijntekst. Hierin worden de conclusies (op basis van de literatuur) geplaatst in de context van de dagelijkse praktijk en vindt een afweging plaats van de voor- en nadelen van de verschillende beleidsopties. De uiteindelijk geformuleerde aanbeveling is het resultaat van de conclusie(s) in combinatie met deze overwegingen.
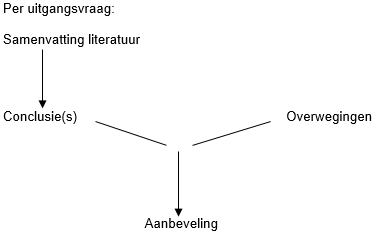
Figuur 1. Van bewijs naar aanbeveling
Bij de overwegingen kon men informatie kwijt over:
- veiligheid (bijvoorbeeld bijwerkingen, risico’s en complicaties)
- patiëntperspectief (waarden en voorkeuren van de patiënt)
- professioneel perspectief (bijvoorbeeld tijdsbesparing)
- beschikbaarheid, werkbaarheid en wenselijkheid van organisatie van zorg aspecten: kosten, voorzieningen, coördinatie, communicatie, gegevensverwerking, taakverdeling, verantwoordelijkheden, enzovoort
- kosteneffectiviteit, hierbij wordt aandacht besteed aan het perspectief (maatschappelijk perspectief versus gezondheidszorgperspectief)
Bij overwegingen kan men denken aan alle aspecten die niet vallen onder de systematische literatuuranalyse bij de uitgangsvraag, maar wel van belang zijn bij het formuleren van de aanbeveling.
Wijzigingen
Bij het opstellen van de conceptrichtlijn zijn enkele wijzigingen in de evidence-based uitgangsvragen doorgevoerd.
Binnen de module niet-medicamenteuze behandeling van dyspneu werd onder andere gezocht naar de effecten van voorlichting en de effecten van niet-invasieve beademing op dyspneu. Tijdens het schrijven van de modules is besloten de resultaten van de onderzoeksvraag Wat is het effect van voorlichting op dyspneu bij mensen met COPD? onder te brengen bij de module Voorlichting.
Tijdens het schrijven van de submodule Niet-invasieve beademing is besloten deze submodule niet meer evidence-based, maar consensus-based te schrijven. De rationale hiervoor is beschreven in de inleiding van deze submodule.
Tijdens het schrijven van module Hoesten is besloten de uitgangsvraag te wijzigen van Welke (niet-) medicamenteuze palliatieve behandeling is geschik voor hoesten bij mensen met gevorderde COPD? te wijzigen in Welke (niet-)medicamenteuze palliatieve behandeling is geschik voor prikkelhoest bij mensen met gevorderde COPD? De rationale hiervoor is beschreven in de inleiding van deze module.
Methodiek bij de modules zonder systematisch literatuuronderzoek
Bij de modules die betrekking hebben op de onderwerpen organisatie van zorg, voorlichting, het sociale domein en zingeving & spiritualiteit is geen systematisch literatuuronderzoek verricht, omdat de werkgroep verwachtte geen studies te vinden die antwoord geven op de vraag, specifiek voor de Nederlandse situatie.
Per module waren één of meerdere werkgroepleden verantwoordelijk voor het schrijven van de samenvatting literatuur, overwegingen, conclusies en aanbevelingen. De gehele werkgroep kon schriftelijk of tijdens de plenaire bijeenkomsten commentaar geven op deze teksten en aanbevelingen. Uiteindelijk werden de definitieve aanbevelingen in de plenaire bijeenkomst geaccordeerd.
De aanbevelingen zijn uitsluitend gebaseerd op overwegingen die zijn opgesteld door de werkgroepleden op basis van kennis uit de praktijk en waar mogelijk onderbouwd door (niet systematisch) literatuuronderzoek.
De teksten zijn gebaseerd op bewijs uit de literatuur, maar de artikelen zijn niet methodologisch beoordeeld. De overwegingen staan onder een apart kopje in de richtlijntekst. Hierin wordt de context van de dagelijkse praktijk beschreven en vindt een afweging plaats van de voor- en nadelen van de verschillende beleidsopties.
Evaluatie
De evaluatie van de richtlijn zal worden uitgevoerd door de regiehoudende vereniging.
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.
