Indicatiestelling revalidatietraject en hertriage
Uitgangsvraag
Bij welke patiënten met COVID-19 opgenomen in het ziekenhuis of in het eerstelijnsverblijf (hoog complex) moet een revalidatietraject in de post-acute fase overwogen worden? En indien een revalidatietraject geïndiceerd is, welke is dan passend?
Aanbeveling
Tijdens ziekenhuisopname/opname in het eerstelijnsverblijf (hoog complex) voor COVID-19
Bepaal bij elke patiënt zo vroeg mogelijk tijdens opname of er een indicatie voor een revalidatietraject is (zie ook het stroomschema (Figuur 1) en Tabel 1). Overweeg hiervoor een MDO en/of consultatie revalidatiearts en/of specialist ouderengeneeskunde.
Tijdens de behandeling binnen de medisch specialistische revalidatie of geriatrische revalidatiezorg
Evalueer regelmatig met de patiënt en in multidisciplinair overleg of het gekozen traject passend is, en her-trieer waar nodig bij toegenomen of afgenomen belastbaarheid, verandering van revalidatiedoelen of bij andere belangrijke wijzigingen.
Overwegingen
Stellen van de indicatie en maken van een keuze voor het nazorgtraject na ziekenhuisopname of een opname in het eerstelijnsverblijf hoog complex (ELV-HC)
Of de patiënt in aanmerking komt voor een revalidatietraject en welk traject het meest passend is hangt af van de hulpvraag en motivatie van de patiënt, patiënt karakteristieken, zoals kwetsbaarheid, belastbaarheid, complexiteit van de zorgvraag (noodzaak tot frequente medische nazorg en verpleegkundige handelingen), premorbide functioneren, en welke doelen behaald dienen te worden (Triage Instrument Geriatrische Revalidatiezorg, Verenso, 2013; Indicatiestelling Medisch Specialistische Revalidatie, VRA en RN, 2016). Daarnaast spelen in de te maken keuzes de beschikbaarheid en capaciteit van faciliteiten, lokale voorzieningen en beschikbaarheid van personeel gedurende de besmettingsgolven een rol. Aanbevolen wordt om de indicatiestelling voor het revalidatietraject op een zo vroeg mogelijk moment in het ziektebeloop te stellen, bij voorkeur in een multidisciplinair overleg (MDO). In dit MDO dient een zorgvuldige inventarisatie van de zorg-, behandel- en revalidatiebehoefte te worden verricht. De afweging voor revalidatie en de planning van het nazorgtraject kan in overleg met het behandelteam inclusief verwijzend specialist worden verricht. In principe wordt de indicatie voor revalidatie door de revalidatiearts en/of specialist ouderengeneeskunde (of, in kader van taakherschikking door een ter zake bekwame verpleegkundig specialist of physician assistant) vastgesteld (Federatie Medisch Specialisten, 2020; Triage Instrument Geriatrische Revalidatiezorg, Verenso, 2013, Handreiking Taakherschikking, Verenso, 2012-2017). Dit kan door het in kaart brengen van het premorbide niveau van functioneren, premorbide comorbiditeiten, sociale omstandigheden, fysiek, psychisch en cognitief functioneren. In combinatie met het huidig functioneren, bijkomende intercurrent opgetreden aandoeningen en beloop van herstel en inschatting van belastbaarheid gedurende de ziekenhuisopname, geeft dit aanwijzingen over de te verwachten medische complicaties en de prognose ten aanzien van terugkeer naar huis en welk revalidatietraject het meest passend is (zie ook Tabel 1, Figuur 1 en de onderstaande toelichting op de mogelijke trajecten). Vanzelfsprekend wordt deze keuze samen met de patiënt (en naaste) gemaakt.
Het eerder beschreven MDO bevordert snelle uitplaatsing naar passende (ambulante) nazorg en draagt bij aan de continuïteit van behandeling voor de patiënt. Voor overplaatsing dienen een aantal randvoorwaarden, waaronder zuurstofbehoefte, kort te worden gesloten. Ook bij vervoegd ontslag van een COVID-19 patiënt met zuurstofbehoefte naar een andere zorglocatie of thuis, dient nagegaan te worden of patiënt in aanmerking komt voor geriatrische dan wel medisch specialistische revalidatiezorg.
Hieronder, in Tabel 1 en Figuur 1 zetten wij kort uiteen welke nazorgtrajecten de patiënten na ontslag uit het ziekenhuis kunnen volgen.
Tabel 1 Overzicht mogelijke nazorgtrajecten patiënten met COVID-19
|
Patiëntengroep |
Nazorgtraject |
|
Patiënten met milde klachten en/of beperkingen.
|
Ontslag naar huis met indien geïndiceerd verwijzing naar eerstelijns paramedische behandeling. |
|
Patiënten die (nog) geen indicatie voor interdisciplinaire revalidatie hebben, maar die nog hulp nodig hebben bij herstel en verzorging en niet rechtstreeks naar huis kunnen. Vaak bekend met co-morbiditeit, premorbide kwetsbaar en laag-matig belastbaar. |
Eerstelijnsverblijf (ELV) |
|
Patiënten met multimorbiditeit en/of kwetsbaarheid, laag-matige belastbaarheid (premorbide en/of op moment van indicatiestelling), waarbij er sprake is van beperkingen in fysiek, cognitief en/of psychisch functioneren waarvoor interdisciplinaire revalidatie nodig is met ouderengeneeskundige expertise. |
Geriatrische revalidatiezorg (GRZ; klinisch of ambulant) |
|
Patiënten met beperkingen in het fysiek, cognitief en/of psychisch functioneren, waarbij er sprake is van een onderliggend anatomisch substraat of functiestoornis. Er is een hulpvraag op functiestoornisniveau en/of ten aanzien van het uitvoeren van activiteiten en/of participatie. Patiënten zijn voldoende gemotiveerd, belastbaar en beïnvloedbaar en de behandeling vergt afstemming op specialistisch niveau of interdisciplinair 2e of 3e lijns verband. Indien bij deze patiënten longklachten op de voorgrond staan is revalidatie bij een centrum voor CCL eerste keus. |
Medisch specialistische revalidatie (MSR; klinisch of poliklinisch)
Kenniscentra Complex Chronische Longaandoeningen (CCL; klinisch of poliklinisch |
Figuur 1 Mogelijke nazorgtrajecten patiënten met COVID-19
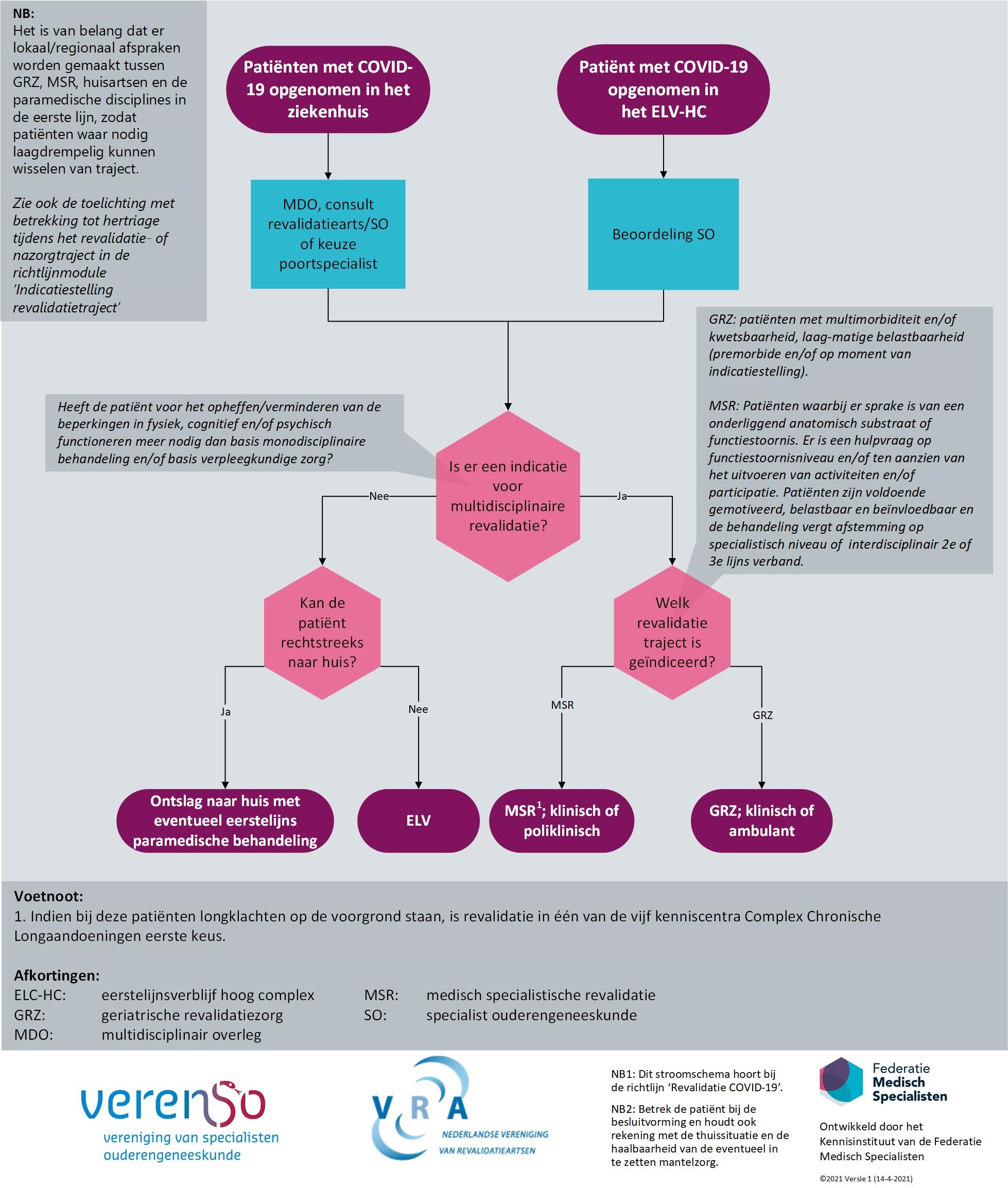
Hieronder volgt een korte toelichting op de mogelijke trajecten
Ontslag naar huis
Patiënten met milde klachten en/of beperkingen waarbij er geen vervolgtraject binnen de (MSR) of (GRZ) is geïndiceerd, zullen naar huis worden ontslagen. Bepaal in overleg of de zorg gecoördineerd wordt door de huisarts of de poortspecialist[1]. De huisarts kan gebruik maken van de adviezen beschreven in de module ‘Patiënten behandeld in eerste lijn’ van de leidraad ‘Nazorg voor patiënten met COVID-19’, (Federatie Medisch Specialisten, 2020; deze leidraad wordt waarschijnlijk in 2022 vervangen door de integrale richtlijn ‘Nazorg voor patiënten met COVID-19’), eventueel in samenwerking met bijvoorbeeld eerstelijns paramedici en een psycholoog. Op dit moment (voorjaar 2021) is het voor de bekostiging door de zorgverzekering belangrijk dat de verwijzing naar de paramedici binnen zes maanden na acute fase plaats vindt.
Eerstelijnsverblijf hoog complex (ELV-HC)
Het ELV-HC is bedoeld voor patiënt waarbij de gezondheidssituatie tijdelijk verandert of dreigt te veranderen, waardoor de medische (en verpleegkundige) zorg thuis ontoereikend is en de huisarts een opname in een ziekenhuis niet nodig of wenselijk acht. Het ELV-HC omvat medisch noodzakelijke zorg zoals een specialist ouderengeneeskunde en diens team die bieden (Afwegingsinstrument, 2016). Het ELV-HC biedt geen ruimte voor interdisciplinaire revalidatie, de mogelijkheden voor paramedische therapie zijn te beperkt.
Geriatrische revalidatiezorg (GRZ)
GRZ is vooral bedoeld voor ouderen (leeftijd is echter geen absoluut criterium) met beperkte belastbaarheid en vaak bijkomende multimorbiditeit en/of kwetsbaarheid, waarbij er sprake is van beperkingen in fysiek, cognitief en/of psychisch functioneren waarvoor interdisciplinaire revalidatie nodig is. Deze patiënten zijn meestal (deels) zorgafhankelijk bij de start van de revalidatie en (zeer) beperkt belastbaar. Doelen zijn grotendeels functioneel en op ADL (algemene dagelijkse levensverrichting) zelfstandigheid gericht, maar ook (beperkte) participatiedoelen zijn mogelijk. Ook bij zeer kwetsbare patiënten met te verwachten medische complicaties en onduidelijke prognose ten aanzien van terugkeer naar huis, kan GRZ geïndiceerd zijn wanneer er tevens (bescheiden) revalidatie doelen aanwezig zijn. Patiënten dienen wel voldoende leerbaar te zijn om functioneel te kunnen trainen.
Indicatiestelling voor GRZ verloopt via een specialist ouderengeneeskunde (of waargenomen door een ter zake bekwame verpleegkundig specialist of physician assistant vanuit het geriatrische revalidatiecentrum), en wordt bij voorkeur in een MDO-setting besproken, zie ook Triage Instrument Geriatrische Revalidatiezorg.
Medische specialistische revalidatiezorg (MSR)
MSR is vooral bedoelt voor patiënten met beperkingen in het fysiek, cognitief en/of psychisch functioneren, waarbij er sprake is van een onderliggend anatomisch substraat of functiestoornis. Er is een hulpvraag op functiestoornisniveau en/of ten aanzien van het uitvoeren van activiteiten en/of participatie. Patiënten zijn voldoende gemotiveerd, belastbaar en beïnvloedbaar en de behandeling vergt afstemming op specialistisch niveau of interdisciplinair 2e of 3e lijns verband. Voor MSR direct na ontslag uit het ziekenhuis verloopt de aanmelding via de consulent revalidatiearts (of een ter zake bekwame verpleegkundig specialist of physician assistant) van het ziekenhuis. Voor de indicatiestelling zijn afspraken gemaakt met diverse partijen, zie ook de nota Indicatiestelling Medisch Specialistische Revalidatie. Patiënten kunnen binnen de MSR zowel klinisch als poliklinisch worden behandeld.
Kenniscentra Complex Chronische Longaandoeningen (CCL)
Voor patiënten waarbij complexe longklachten op de voorgrond staan kan de revalidatie in overleg met de longarts ook plaatsvinden in een gespecialiseerd longcentrum. Meer informatie over deze centra is beschikbaar op en via de website van de Kenniscentra Complex Chronische Longaandoeningen (https://kenniscentraccl.nl).
Overwegingen hertriage tijdens het revalidatie- of nazorgtraject
Soms is het lastig om goed in te schatten waar de patiënt het beste behandeld kan worden. Ook kan het verloop van het herstel (bijvoorbeeld met betrekking tot de belastbaarheid of sneller herstel dan verwacht) aanleiding geven tot verandering van het traject. Het is daarom van belang dat er lokaal of regionaal afspraken worden gemaakt tussen de geriatrische revalidatiezorg (GRZ), medisch specialistische revalidatie (MSR), de huisartsen en de paramedische disciplines in de eerste lijn, zodat patiënten laagdrempelig kunnen wisselen naar een meer passend traject. Hertriage in het beloop van de revalidatie wordt geadviseerd bij veranderingen in belastbaarheid, verandering van revalidatiedoelen of bij andere belangrijke wijzigingen. Uiteraard moet er aandacht zijn voor de individuele wensen van de voor revalidatie geïndiceerde patiënt, die goed besproken moeten worden en als uitgangspunt dienen voor elke nieuwe interventie.
De werkgroep realiseert zich dat hertriage vanuit het oogpunt van financiering niet altijd haalbaar is. In sommige regio’s zijn er financiële problemen/uitdagingen (niet alle zorgverzekeraars handelen hier eenduidig op). Regionale samenwerking tussen de diverse actoren betrokken bij de behandeling en revalidatie van COVID-19, zowel in als buiten de ziekenhuiszorg, is van groot belang om een optimale zorg te kunnen bieden, rekening houdend met lokale voorzieningen. De mogelijkheid bestaat zo om indien noodzakelijk te veranderen van gekozen behandelmodaliteit.
[1] Een poortspecialist is de medisch specialist naar wie een patiënt wordt verwezen voor medisch specialistische zorg.22
Onderbouwing
Achtergrond
Infectie met SARS-CoV-2 presenteert zich met (zeer) milde tot zeer ernstige klachten die zich kunnen uiten in verschillende domeinen; zowel fysiek, sociaal-maatschappelijk, cognitief en/of psychisch. Het beloop van de ziekte maakt dat er goede voorzieningen nodig zijn voor het hersteltraject. Afhankelijk van onder andere restklachten en premorbide niveau van functioneren zijn er verschillende nazorgtrajecten na opname in ziekenhuis of eerstelijnsverblijf mogelijk: Medisch specialistische revalidatie (MSR), revalidatie in één van de Kenniscentra Complex Chronische Longaandoeningen (KCCL), geriatrische revalidatiezorg (GRZ), revalidatie in Wet Langdurige Zorg (WLZ zorgzwaartepakket 9B), eerstelijnsverblijf (ELV) hoog-complex (HC), ELV laag-complex en ELV palliatief, thuiszorg/wijkverpleging en (mono- of multidisciplinaire) behandeling door eerstelijns zorgprofessionals.
Indien patiënten die in het ziekenhuis opgenomen zijn geweest of de acute fase hebben doorgemaakt in een ELV-HC (omdat thuis onvoldoende zorg geboden kon worden) een klinisch revalidatietraject behoeven kan dit plaats vinden binnen de medisch specialistisch revalidatie (MSR), geriatrische revalidatiezorg (GRZ) of bij één van de KCCL. Indien de patiënt in staat is om naar huis terug te keren, maar wel revalidatiedoelen heeft, kan dit in de MSR, GRZ of KCCL (poliklinisch of ambulant) plaats vinden of door middel van eerstelijns paramedische behandeling. In deze module worden aanbevelingen gedaan met betrekking tot de indicatiestelling voor een revalidatietraject bij patiënten die met COVID-19 zijn opgenomen in ziekenhuis of ELV-HC. Ook is er aandacht voor hertriage tijdens het revalidatietraject.
Zoeken en selecteren
Er is geen search uitgevoerd, omdat het niet de verwachting was dat er onderzoek beschikbaar is die deze uitgangsvraag beantwoord. Als deze onderzoeken er wel zouden zijn, dan is echter de kans ook groot dat de resultaten van dit onderzoek niet van toepassing zijn op de Nederlandse situatie. De uitgangsvraag is daarom beantwoord met behulp van 1) de leidraad ‘Nazorg voor patiënten met COVID-19’ (Federatie Medisch Specialisten, 2020) en het ‘Behandeladvies Post-COVID-19 (Geriatrische) revalidatie’ (Verenso, 2020); 2) de expertise van de werkgroep die uit verschillende disciplines bestaat; en 3) bestaande afspraken met betrekking tot de indicatiestelling.
Referenties
- Afwegingsinstrument, 2016. Ministerie van VWS. Afwegingsinstrument voor opname eerstelijns verblijf 2.0. Referentie: RR/tg/16.277. 2016.
- Federatie Medisch Specialisten, 2020. Leidraad Nazorg voor patiënten met COVID-19. Versie 28-5-2020.
- Verenso, 2020. Behandeladvies Post-COVID-19 (Geriatrische) revalidatie. Versie 2.1, 1-12-2020.
- Verenso, 2013. Triage Instrument Geriatrische Revalidatiezorg. Versie maart 2013.
- Verenso, 2017. Handreiking Taakherschikking. Versie 2017
- VRA en RN, 2016. Nederlandse Vereniging van Revalidatieartsen en Revalidatie Nederland. Indicatiestelling Medisch Specialistische Revalidatie. Versie april 2016
Verantwoording
Autorisatiedatum en geldigheid
Laatst beoordeeld : 24-09-2021
Laatst geautoriseerd : 24-09-2021
Geplande herbeoordeling : 01-01-2023
Eerstvolgende beoordeling actualiteit: 1 jaar. Het is de verwachting dat er in de komende periode meer resultaten van wetenschappelijke studies beschikbaar komen. Echter, het zou kunnen dat door het succes van de vaccinatie minder mensen in het ziekenhuis opgenomen worden, en deze module dus minder actueel wordt.
Algemene gegevens
Het verzoek voor autorisatie staat op dit moment (27-9-2021) nog uit bij het Nederlands Instituut van Psychologen en de Nederlandse Vereniging voor Logopedie en Foniatrie.
De ontwikkeling/herziening van deze richtlijnmodule werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten en werd gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS). De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodule is in 2021 een multidisciplinaire werkgroep ingesteld. De werkgroep bestaat uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor 1. volwassen COVID-19 patiënten opgenomen in het ziekenhuis of eerstelijnsverblijf; en 2. volwassen COVID-19 patiënten met een indicatie voor (poli)klinische medisch specialistische revalidatie of geriatrische revalidatiezorg.
Werkgroep
- Drs. F. Harberts, revalidatiearts, VRA (voorzitter)
- Drs. E. van der Kooi, revalidatiearts, VRA (voorzitter, tot april 2021)
- Prof. dr. W.P. Achterberg, specialist ouderengeneeskunde, Verenso (voorzitter)
- Dr. V.A.E. Baadjou, revalidatiearts, VRA
- Dr. E.F. Van Dam van Isselt, Verenso
- R. Dijkhuizen, ergotherapeut, EN
- Dr. E.M.M. van de Glind, klinisch geriater, NVKG
- Dr. K.H. Groenewegen-Sipkema, longarts, NVALT
- Dr. H.J. Hulzebos, klinisch inspanningsfysioloog en (sport)fysiotherapeut, KNGF
- R. Kool, MPT, patiëntvertegenwoordiger, Longfonds
- M. Kuijpers, MSc, diëtist, NVD
- Drs. R. Rozenberg, sportarts, VSG
- D. Schröder, diëtist, NVD
- J.J. Tazmi-Staal, MSc, verpleegkundig specialist, V&VN
- Dr. J.H.M.M. Vercoulen, klinisch psycholoog, NIP
- Drs. N.J. de Vries, logopedist, NVLF
- Drs. F. Wester, patiëntvertegenwoordiger, Longfonds
Meelezers
- Drs. Y.Y. van Horn, revalidatiearts/lid raad van bestuur Adelante Zorggroep, RN
Met ondersteuning van
- Dr. C.T.J. Michels, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- Dr. S. Persoon, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
Achterberg (voorzitter) |
Hoogleraar Institutionele zorg en ouderengeneeskunde LUMC (0,6 FTE). Specialist ouderengeneeskunde Topaz, Leiden (0,4 FTE). |
Lid raad van toezicht Meander zorggroep, (betaald). Voorzitter kamer ouderengeneeskunde Capaciteitsorgaan, (onbetaald). Lid adviesraad CME online (onbetaald). Lid ZonMw commissie Herstel en Nazorg Covid-19 (onbetaald) |
Geen |
Geen actie nodig |
|
Harberts (voorzitter) |
Revalidatiearts Basalt. |
Voorzitter Bestuur Medische staf Basalt (onbetaald). Lid Gebruikerscommissie Prinses Beatrix Spierfonds (onbetaald). |
Geen |
Geen actie nodig
|
|
Van der Kooi (voorzitter) |
Revalidatiearts Tolbrug, Jeroen Bosch Ziekenhuis. |
Secretaris werkgroep Hand en Pols revalidatie VRA (onbetaald). |
Geen |
Geen actie nodig |
|
Baadjou |
Revalidatiearts (0,6 FTE) en onderzoeker (0,2 FTE), Adelante Zorggroep/Universiteit Maastricht |
Geen |
Geen |
Geen actie nodig |
|
De Vries |
Logopedist (12u per week, Topaz, Leiden). PhD kandidaat (16u per week, afd. PHEG, LUMC, Leiden). |
Geen |
PhD wordt betaald, subsidie voor 2 dagen per week 5 jaar van het Zorgondersteuningsfonds. Het betreft een onderzoek naar het meten van pijn bij personen met afasie. Dit onderzoek heeft als doel een valide en betrouwbaar alternatief bieden door het ontwikkelen van een pijnprotocol voor personen met afasie. |
Geen actie nodig
|
|
Dijkhuizen |
Ergotherapeut Isala, 1FTE |
Geen |
Geen |
Geen actie nodig |
|
Groenewegen-Sipkema |
Longarts, Deventer Ziekenhuis (vrijgevestigd), deelname aan Vrijgevestigde Specialisten Deventer via eigen BV. |
Geen |
Onderzoek naar telemonitoring bij COPD via zilveren Kruis. |
Geen actie nodig |
|
Hulzebos |
Medisch Fysioloog en (sport)fysiotherapeut, UMC Utrecht |
Bestuurslid Vereniging voor Hart- Vaat- en Longfysiotherapie (onbetaald; vacatiegeld). |
Geen |
Geen actie nodig |
|
Kool |
Projectleider zorgveld, Longfonds |
Geen |
Geen |
Geen actie nodig.
Het Longfonds ontvangt sponsoring door AstraZeneca BV, Boehringer Ingelheim BV, Fonds SGS van Zorgverzekeraar Zilveren Kruis, Glaxo Smith Kline BV, Novartis Pharma BV en Westfalen Medical. Roche Farma Holding neemt deel aan ‘bedrijven in actie’. Daarnaast zijn er verschillende strategische partners, partners, bedrijfsvrienden en ‘bedrijven in actie’.
Deze richtlijn richt zich echter niet op de farmacologische interventies en het risico op belangenverstrengeling door farmaceutische bedrijven werd daardoor minimaal geacht. |
|
Kuijpers |
Diëtist, revalidatiecentrum Heliomare (betaald) |
Begeleiden HBO studenten (onder andere bij afstudeeronderzoek dieetbegeleiding bij post-COVID patiënten vanaf september 2021). |
Geen, er wordt geen financiering ontvangen voor het afstudeeronderzoek dieetbegeleiding. |
Geen actie nodig |
|
Rozenberg |
Sportarts Sportgeneeskunde Friesland (0,6 FTE). Sportgeneeskunde Rotterdam (0,2 FTE). Rijndam Revalidatie (0,2 FTE) |
Wetenschappelijk onderzoek Erasmus MC (deels betaald, deels onbetaald). VSG Exercise is Medicine commissie (onbetaald). VRA AIRe commissie (onbetaald). Team lKO schaatsen (betaald). |
Geen |
Geen actie nodig
Team IKO wordt niet gesponsord door bedrijven met activiteiten die gerelateerd zijn aan de inhoud van de richtlijn. |
|
Schröder |
Diëtist, Roessingh, Centrum voor Revalidatie, Enschede (betaald) |
Geen |
Geen |
Geen actie nodig |
|
Tazmi-Staal |
Verpleegkundig specialist, Laurens Intermezzo |
Geen |
Geen |
Geen actie nodig
|
|
Van Dam van Isselt |
Specialist ouderengeneeskunde (zelfstandig) 0,67 FTE Senior onderzoeker LUMC afdeling PHEG en UNC-ZH (0,33 FTE) |
Gastdocent kaderopleiding geriatrische revalidatie Gerion, Amsterdam (betaald). |
Geen |
Geen actie nodig
|
|
Van de Glind |
Klinisch geriater, Alrijne Ziekenhuis Leiderdorp/Alphen/Leiden |
Geen |
Geen |
Geen actie nodig
|
|
Vercoulen (t/m mei 2021) |
Klinisch psycholoog. Afd. Medische Psychologie, Radboudumc, te Nijmegen |
Geen
|
Researchproject vermoeidheid bij COPD, gefinancierd door het Longfonds. Betrokken bij ontwikkeling Nijmegen Clinical Screening Instrument vragenlijst |
Geen actie nodig |
|
Wester |
Gepensioneerd |
Ervaringsdeskundige bij Longfonds. Coronaplein: * deelname adviesraad website Coronaplein * deelname patiënt adviesraad onderzoek bij het UMCG (onbetaald). |
Geen |
Geen actie nodig
|
|
Michels |
Adviseur Kennisinstituut van de Federatie Medisch Specialisten |
Afronding artikel behorende bij promotieonderzoek, Rijnstate Ziekenhuis, Arnhem/Radboudumc, Nijmegen (nu onbetaald). |
Geen. Promotieonderzoek werd gefinancierd door ZonMw, financier heeft geen invloed op huidige werkzaamheden. |
Geen actie nodig |
|
Persoon |
Adviseur Kennisinstituut van de Federatie Medisch Specialisten |
Tot oktober 2018 Gastvrijheidsaanstelling afdeling Revalidatie Academisch Medisch Centrum, Amsterdam, in verband met promotietraject. Project: Physical fitness to improve fitness and combat fatigue in patients with multiple myeloma or lymphoma treated with high dose chemotherapy.
April 2018-september 2018: Docent Team Technologie, Fontys Paramedische Hogeschool. Begeleiden van studenten bij afstudeerstages. Max 1 dag in de week, betaald. |
Geen. Promotieonderzoek werd gefinancierd door KWF, financier had geen invloed op uitkomsten onderzoek of op huidige werkzaamheden. |
Geen actie nodig |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door 1. het uitnodigen van de Harteraad, Longfonds en IC Connect/FCIC (afgezegd) voor de Invitational conference die georganiseerd is in het kader van de ontwikkeling van de richtlijn Nazorg voor patiënten met COVID-19 (zie het verslag in de bijlage); 2. de afvaardiging van het Longfonds in de werkgroep; en 3. De raadpleging van patiënten door middel van een enquête (zie de bijlage 'Resultaten enquête onder patiënten'). De verkregen input is meegenomen bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen. De conceptrichtlijn is tevens voor commentaar voorgelegd aan Patiëntenfederatie Nederland, de Harteraad, IC Connect/FCIC en KBO-PCOB. De eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Methode ontwikkeling
Evidence based
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Er zijn vier verschillende methoden gebruikt om de knelpunten te inventariseren.
Als eerste heeft de werkgroep tijdens de voorbereidende fase de knelpunten in de revalidatie van patiënten met COVID-19 binnen de MSR en GRZ geïnventariseerd. Als tweede zijn er knelpunten aangedragen tijdens de Invitational conference die acht december 2020 heeft plaatsgevonden in het kader van de te ontwikkelen richtlijn Nazorg voor patiënten met COVID-19 (initiatief van de Federatie Medisch Specialisten, het Nederlands Huisartsen Genootschap en de Long Alliantie Nederland). Aan deze Invitational hebben 42 organisaties deelgenomen. Als derde zijn de revalidatieteams via de Nederlandse Vereniging van Revalidatieartsen en Verenso gevraagd om door middel van een enquête input te geven op het concept raamwerk van de richtlijn. Als laatste is er ook een enquête gehouden onder patiënten. Het verslag van de Invitational conference en de resultaten van de twee enquêtes zijn te vinden in de bijlagen.
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur en de beoordeling van de risk-of-bias van de individuele studies is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello, 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE-methodiek.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE-gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. EN, KNGF, Longfonds, NIP, NVKG, NVLF, Verenso, VRA, VSG, V&VN, Actiz, C-support, FCIC – IC Connect, IGJ, NVZ, VvOCM, ZiNL, ZKN en ZN hebben gereageerd op ons verzoek. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
- Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
- Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
- Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
- Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
- Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
- Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwaliteit. https://richtlijnendatabase.nl/over_deze_site/richtlijnontwikkeling.html.
- Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
- Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
