Palliatieve zorg bij eindstadium nierfalen - Starten /staken dialyse
Uitgangsvraag
Hoe is de gang van zaken rond de beslissing om bij patiënten met eindstadium nierfalen dialyse niet te starten of om dialyse te staken?
Methodiek: Consensus based
Aanbeveling
Bij patiënten met eindstadium nierfalen, waarbij overwogen wordt om dialyse niet te starten of om dialyse te staken:
- Draag zorg voor een zorgvuldige besluitvorming volgens de uitgangspunten van gedeelde besluitvorming, waarbij de voor- en nadelen van het starten of het stoppen met dialyse tegen elkaar worden afgewogen. Bespreek daarbij het te verwachten beloop als wordt besloten om niet te starten of om te stoppen met dialyse;
- Bespreek met de patiënt (in het bijzijn van zijn naasten of op wens van de patiënt alleen met de patiënt) de volgende zaken:
- De ingeschatte levensverwachting (rekening houdende met de wens en het vermogen van de patiënt om hierover geïnformeerd te worden);
- De huidige symptomatologie en de symptomen die in de nabije toekomst verwacht kunnen worden;
- De mogelijkheid van ultrafiltratie bij dyspneu door overvulling;
- Aanpassen van medicatie;
- Adviezen ten aanzien van vocht en voeding;
- Beleid ten aanzien van reanimeren en eventueel ICD;
- Aanwijzen van wettelijk vertegenwoordiger;
- Wettelijke regelingen (testament, wilsbeschikking e.d.);
- Gewenste plaats van overlijden;
- Beslissingen rond het levenseinde, zoals wel of niet reanimeren, palliatieve sedatie en euthanasie (zie ook module Advance care planning).
- De wens van patiënt en/of naasten tot nadere psychosociale begeleiding.
- Benoem de mogelijkheid (vooral bij het niet starten van dialyse) om op het besluit terug te komen;
- Bied psychosociale begeleiding in de vorm van een nazorggesprek aan.
- Indien besloten wordt om dialyse niet te starten:
- Bepaal het moment waarop de zorg wordt overgedragen;
- Draag dan de zorg mondeling en schriftelijk over aan de behandelend arts (huisarts, specialist ouderengeneeskunde of hospice-arts) en naar een thuiszorgorganisatie indien nodig en gewenst door patiënt en naasten.
- Indien besloten wordt om de dialyse te staken:
- Draag de zorg direct mondeling en schriftelijk over aan de huisarts, specialist ouderengeneeskunde of hospice-arts en naar een thuiszorgorganisatie indien nodig en gewenst door patiënt en naasten.
Overwegingen
Dialyseren is een ingrijpende behandeling. Bij de meeste mensen weegt de wil om (langer) te leven sterker dan de nadelen van de behandeling. Dit geldt echter niet voor iedereen. Sommige patiënten vinden de impact van dialyse te groot. Ook kan vanuit medisch perspectief de inschatting bestaan dat dialyse te belastend is voor een patiënt of niet zinvol in het licht van de prognose van de patiënt.
Het is van belang om tijdens de periode van besluitvorming om te starten of te stoppen met dialyse, de uitgangspunten van de ‘gedeelde besluitvorming’ te volgen. Daarbij is het belangrijk om vast te leggen welke naasten betrokken worden in dit proces, maar ook om de patiënt alleen te spreken, naar gelang de wens van de patiënt. Het kan voorkomen dat een besluit om niet te starten of om te stoppen met dialyse voor de directe omgeving zo confronterend is dat dit de patiënt ervan weerhoudt vrijuit te spreken in aanwezigheid van zijn naasten.
In het algemeen zal de beslissing om al dan niet te starten met dialyse in de multidisciplinaire setting van een pre-dialyse/nierfalen-polikliniek worden genomen. Hierbij spelen naast de patiënt vooral nefroloog, dialyseverpleegkundige en medisch maatschappelijk werker een rol. Andere zorgverleners zoals huisarts, specialist ouderengeneeskunde, GZ-psycholoog en/of klinisch psycholoog, geestelijk verzorger of psychiater kunnen zo nodig mede een rol spelen bij het besluitvormingsproces.
Na het besluit om niet met dialyse te starten is de overleving erg variabel. Sommige patiënten kunnen nog enkele jaren met een eGFR van 10 ml/min leven, terwijl anderen snel achteruit gaan en spoedig komen te overlijden. De hoeveelheid en de ernst van de klachten gedurende dit proces zijn ook erg variabel. Het is voor de patiënt van groot belang dat dit besproken wordt. Uiteraard dient rekening te worden gehouden met laaggeletterdheid, beperkte gezondheidsvaardigheden en etnische, levensbeschouwelijke en culturele factoren die van invloed zijn op het vermogen om informatie te ontvangen en/of te communiceren over de prognose.
Het besluit om te stoppen met dialyseren wordt vaak voorafgegaan aan een periode van progressieve achteruitgang in algeheel lichamelijk en/of psychisch welbevinden. Bij de dialyse betrokken zorgverleners hebben een belangrijke signalerende rol bij de vraag (al dan niet van de patiënt afkomstig) of er overwogen moet worden om de dialyse te staken.
Na het stoppen van dialyse zal de patiënt in het algemeen snel komen te overlijden. De levensverwachting na het staken van de dialyse is gemiddeld 8 dagen, met variaties van 1-2 dagen tot 2-3 weken (Murtagh 2007 (1)). Naast de comorbiditeit spelen de rest-nierfunctie en diurese hierbij een belangrijke rol.
Voor het informeren van de patiënt en diens naasten over de stervensfase kan gebruik gemaakt worden van schriftelijke informatie (zie aanverwant, Informatie voor de naasten over de stervensfase na beëindiging van de dialysebehandeling).
Bij een eerder genomen besluit om niet te starten met dialyseren, ligt het niet voor de hand om op een later tijdstip alsnog met dialyse te beginnen. De optie om ondanks het eerder genomen besluit alsnog met dialyse te starten, eventueel voor een proefperiode, kan desondanks altijd overwogen worden in overleg met de nefroloog en andere betrokkenen. Hierbij is het wel van belang om zowel de reden waarom eerder besloten is om niet te starten met dialyse, als ook de beweegreden om terug te komen op dat besluit, in beschouwing te nemen. Gezamenlijk zal dan bekeken moeten worden of de verwachtingen realistisch zijn, en reden zijn om het oorspronkelijke besluit tot niet-dialyse te herzien. Dezelfde overwegingen gelden in principe voor een genomen besluit om te stoppen met dialyseren. Er is dan echter veel minder tijd om op dit besluit terug te komen.
Indien besloten wordt om niet te starten met dialyse zijn een aantal zaken van belang:
- De huidige symptomatologie en de symptomen die in de nabije toekomst verwacht kunnen worden. De huidige symptomen kunnen in kaart gebracht worden met het Utrecht Symptoom Dagboek (De Graeff 2016). Zie behandeling van verschillende symptomen;
- Continueren of aanpassen van medicatie;
- Adviezen t.a.v. dieet en vochtinname;
- De patiënt bevragen wie zijn wettelijk vertegenwoordiger is/moet zijn (liefst al in een eerder stadium);
Wanneer de patiënt niet meer in staat is zijn/haar wensen te uiten, dan kan de wettelijke vertegenwoordiger de belangen van de patiënt verwoorden. Volgens de Wet op de geneeskundige behandelingsovereenkomst (WGBO) kunnen (in hiërarchische volgorde) de volgende personen vertegenwoordiger zijn, zie http://wetten.overheid.nl/BWBR0005290/volledig/geldigheidsdatum:
- Curator/mentor, benoemd door de rechter;
- De schriftelijk gemachtigde, benoemd door de patiënt zelf (in een schriftelijke verklaring);
- De echtgenoot, de geregistreerde partner of andere levensgezel van de patiënt;
- Een ouder/kind/broer/zuster;
- Wettelijke regelingen (testament, wilsbeschikking e.d.);
- Gewenste plaats van overlijden;
- Beslissingen rond het levenseinde, zoals de wens om al dan niet gereanimeerd te worden, palliatieve sedatie en euthanasie, zie http://www.knmg.nl/Dossiers-9/Dossiers-thematrefwoord/Levenseinde/Spreken-over-levenseinde.htm.
- Advance care planning;
- Bespreek met de patiënt en/of naasten de wens tot nadere psychosociale hulpverlening.
De nefroloog schat bij niet starten van de dialysebehandeling in wanneer het moment er is van overdracht naar de huisarts of specialist ouderengeneeskunde dan wel hospice-arts.
Indien besloten wordt om te stoppen met dialyse zijn van belang:
- De huidige symptomatologie en de symptomen die in de nabije toekomst verwacht kunnen worden. De huidige symptomen kunnen in kaart gebracht worden met het Utrecht Symptoom Dagboek (2010). Zie behandeling van verschillende symptomen;
- Aanpassing van medicatie, waarbij alle medicatie die niet bijdraagt aan symptoomverlichting kan worden gestaakt;
- Adviezen t.a.v. vochtinname en voeding. Om dyspneu door overvulling te beperken wordt het handhaven van een vochtbeperking meestal geadviseerd.
- Afhankelijk van de wensen van patiënt en bijdrage aan kwaliteit van leven kunnen dieetrestricties (zoals eiwit, natrium en kaliumbeperking) worden opgeheven, zodat patiënt nog kan genieten van de voeding die hij/zij wil. Uitleg over de kans op een sneller overlijden door hartstilstand ten gevolge van hyperkaliëmie zal daarin moeten worden meegenomen.
- Na het stoppen van de dialyse bestaat er in uiterste gevallen een mogelijkheid voor geïsoleerde ultrafiltratie, waarbij alleen vocht aan het bloed onttrokken wordt. Er kan hiervoor een indicatie zijn bij ernstige dyspneu ten gevolge van overvulling. Het is in het algemeen echter niet wenselijk om de patiënt daarvoor weer naar de dialyseafdeling te moeten vervoeren;
- Zet eventueel aanwezige ICD uit. Zie hiervoor de richtlijn ICD en het levenseinde.
- De patiënt bevragen wie zijn wettelijk vertegenwoordiger is/moet zijn (liefst al in eerder stadium);
Wanneer de patiënt niet meer in staat is zijn/haar wensen te uiten, dan kan de wettelijke vertegenwoordiger de belangen van de patiënt verwoorden. Volgens de Wet op de geneeskundige behandelingsovereenkomst (WGBO) kunnen (in hiërarchische volgorde) de volgende personen vertegenwoordiger zijn, zie http://wetten.overheid.nl/BWBR0005290/volledig/geldigheidsdatum:
- Curator/mentor, benoemd door de rechter;
- De schriftelijk gemachtigde, benoemd door de patiënt zelf (in een schriftelijke verklaring);
- De echtgenoot, de geregistreerde partner of andere levensgezel van de patiënt;
- Een ouder/kind/broer/zuster;
- Wettelijke regelingen (testament, wilsbeschikking e.d.);
- Gewenste plaats van overlijden;
- Beslissingen rond het levenseinde, zoals palliatieve sedatie en euthanasie, zie http://www.knmg.nl/Dossiers-9/Dossiers-thematrefwoord/Levenseinde/Spreken-over-levenseinde.htm.
- Bespreek met de patiënt en/of naasten de wens tot nadere psychosociale hulpverlening.
Wanneer de patiënt niet opgenomen is of blijft, draagt het multidisciplinaire team bij het stoppen van de dialysebehandeling de palliatieve zorg direct over aan de huisarts, specialist ouderengeneeskunde of hospice-arts. Al in de fase waarin de nefroloog samen met de patiënt overweegt de dialyse te staken, wordt contact opgenomen met de toekomstige behandelend arts (de huisarts, specialist ouderengeneeskunde of hospice-arts) zodat deze tijdig betrokken wordt bij de begeleiding tijdens de laatste levensfase en kan werken aan (het opbouwen van) een vertrouwensrelatie met de patiënt. Afhankelijk van de mogelijkheden en wensen van patiënt en familie kan gekozen worden voor verblijf thuis met inschakeling van (terminale) thuiszorg of overplaatsing naar een verpleeghuis of hospice.
Het volgende contact tussen de nefroloog en de huisarts dan wel specialist ouderengeneeskunde of hospice-arts vindt plaats een paar dagen voor de overdracht (indien het gesprek tot daadwerkelijk stoppen met dialyse heeft plaatsgevonden). Hier worden de te verwachten problemen in de laatste fase besproken. Er volgt een schriftelijke overdracht met verwijzing naar de voorliggende richtlijn. In de overdracht worden de contactgegevens van het behandelteam vermeld zodat deze bereikt kunnen worden voor overleg. Na de overdracht valt de volledige verantwoordelijkheid van zorg bij de huisarts dan wel specialist ouderengeneeskunde of hospice-arts. Nefroloog en behandelteam blijven voor de behandelend arts bereikbaar voor overleg.
Een zo volledig mogelijke overdracht is wenselijk. Problematiek op meerdere niveaus (lichamelijk, psychisch, sociaal en existentieel) wordt beschreven. Ook is het zinvol om (proactief) vooruit te kijken en te beschrijven welke problemen mogelijk bij deze patiënt kunnen ontstaan (zie ook module Symptomen). Een suggestie voor behandeling, dan wel de uitnodiging voor overleg kunnen een waardevolle overdracht van kennis betekenen. Als leidraad kan hiervoor Overdrachtsformulier palliatieve zorg gebruikt worden.
Na het overlijden van de patiënt, wordt de nefroloog hierover ingelicht door de verantwoordelijke huisarts, specialist ouderengeneeskunde dan wel hospice-arts. Er is dan ook de mogelijkheid tot evaluatie van het zorgproces in de laatste levensfase van de patiënt.
Daarbij wordt er na het overlijden vanuit de afdeling dialyse contact opgenomen met de naasten en, naar behoefte, een nazorggesprek aangeboden in het kader van psychosociale begeleiding; zie Figuur 2 ‘Raamwerk voor palliatieve zorg bij patiënten met eindstadium nierfalen [Davison 2012 (2)]’.
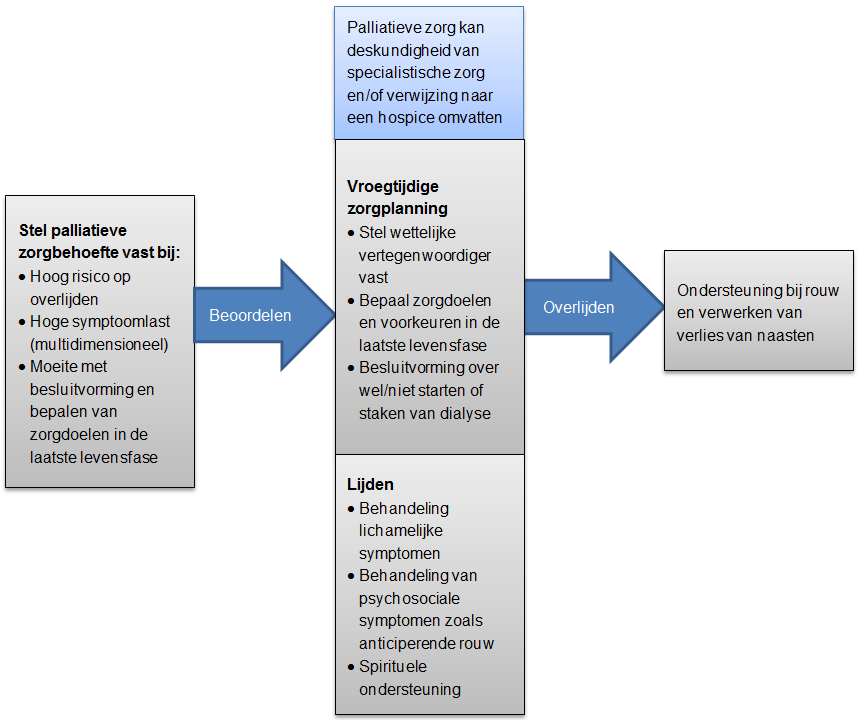
Figuur 2. Raamwerk voor palliatieve zorg bij patiënten met eindstadium nierfalen [Davison 2012 (2)].
Onderbouwing
Referenties
Verantwoording
Autorisatiedatum en geldigheid
Laatst beoordeeld :
Laatst geautoriseerd : 01-03-2017
Geplande herbeoordeling :
Actualisatie
Deze richtlijn is goedgekeurd op 1 maart 2017. IKNL en PAZORI bewaken samen met betrokken verenigingen de houdbaarheid van deze en andere onderdelen van de richtlijn. Zo nodig zal de richtlijn tussentijds op onderdelen worden bijgesteld. De geldigheidstermijn van de richtlijn is maximaal 5 jaar na vaststelling. Indien de richtlijn dan nog actueel wordt bevonden, wordt de geldigheidsduur van de richtlijn verlengd.
Houderschap richtlijn
De houder van de richtlijn moet kunnen aantonen dat de richtlijn zorgvuldig en met de vereiste deskundigheid tot stand is gekomen. Onder houder wordt verstaan de verenigingen van beroepsbeoefenaren die de richtlijn autoriseren.
IIKNL draagt zorg voor het beheer en de ontsluiting van de richtlijn.
Juridische betekenis van richtlijnen
De richtlijn bevat aanbevelingen van algemene aard. Het is mogelijk dat deze aanbevelingen in een individueel geval niet van toepassing zijn. Er kunnen zich feiten of omstandigheden voordoen waardoor het wenselijk is dat in het belang van de patiënt van de richtlijn wordt afgeweken. Wanneer van de richtlijn wordt afgeweken, dient dit beargumenteerd gedocumenteerd te worden. De toepassing van de richtlijnen in de praktijk is de verantwoordelijkheid van de behandelende arts.
Algemene gegevens
Initiatief
Platform PAZORI (Palliatieve Zorg Richtlijnen)
IKNL (Integraal Kankercentrum Nederland)
Autoriserende en betrokken verenigingen
Patiëntenfederatie Nederland*
Nierpatiënten Vereniging Nederland (NVN)*
Nederlands Huisartsen Genootschap (NHG)*
Nederlandse Internisten Vereniging/Nederlandse Federatie voor Nefrologie (NIV/NfN)
Vereniging Maatschappelijk Werk Nefrologie (VMWN)
Nederlandse Vereniging van Ziekenhuisapothekers (NVZA)
Palliactief
Specialisten ouderengeneeskunde (Verenso)
Verpleegkundigen en Verzorgenden Nederland (V&VN) Palliatieve zorg
Verpleegkundigen en Verzorgenden Nederland (V&VN) Dialyse & Nefrologie
*Deze verenigingen autoriseren niet, maar stemmen in met de inhoud.
Financiering
Deze richtlijn c.q. module is gefinancierd door IKNL. De inhoud van de richtlijn c.q. module is niet beïnvloed door de financierende instantie.
Een richtlijn is een kwaliteitsstandaard. Een kwaliteitsstandaard beschrijft wat goede zorg is, ongeacht de financieringsbron (Zorgverzekeringswet (Zvw), Wet langdurige zorg (Wlz), Wet maatschappelijke ondersteuning (Wmo), aanvullende verzekering of eigen betaling door de cliënt/patiënt). Opname van een kwaliteitsstandaard in het Register betekent dus niet noodzakelijkerwijs dat de in de kwaliteitsstandaard beschreven zorg verzekerde zorg is.
Procesbegeleiding en verantwoording
IKNL (Integraal Kankercentrum Nederland) is het kennis- en kwaliteitsinstituut voor professionals en bestuurders in de oncologische en palliatieve zorg dat zich richt op het continu verbeteren van de oncologische en palliatieve zorg.
IKNL benadert preventie, diagnose, behandeling, nazorg en palliatieve zorg als een keten waarin de patiënt centraal staat. Om kwalitatief goede zorg te waarborgen ontwikkelt IKNL producten en diensten ter verbetering van de oncologische zorg, de nazorg en de palliatieve zorg, zowel voor de inhoud als de organisatie van de zorg binnen en tussen instellingen. Daarnaast draagt IKNL nationaal en internationaal bij aan de beleidsvorming op het gebied van oncologische en palliatieve zorg.
IKNL rekent het (begeleiden van) ontwikkelen, implementeren en evalueren van multidisciplinaire, evidence based richtlijnen voor de oncologische en palliatieve zorg tot een van haar primaire taken. IKNL werkt hierbij conform de daarvoor geldende (inter)nationale kwaliteitscriteria. Bij ontwikkeling gaat het in toenemende mate om onderhoud (modulaire revisies) van reeds bestaande richtlijnen.
Doel en doelgroep
Doel
Een richtlijn is een aanbeveling ter ondersteuning van de belangrijkste knelpunten uit de dagelijkse praktijk. Deze richtlijn is zoveel mogelijk gebaseerd op wetenschappelijk onderzoek en consensus. De richtlijn palliatieve zorg bij eindstadium nierfalen geeft aanbevelingen over begeleiding en behandeling van patiënten met eindstadium nierfalen en beoogt hiermee de kwaliteit van de zorgverlening te verbeteren.
Doelpopulatie
Door de werkgroep is besloten dat de huidige richtlijn van toepassing is op alle volwassen patiënten (> 18 jaar) die stadium V nierfalen (eGFR < 15 ml/min) hebben.
Doelgroep
Deze richtlijn is bestemd voor alle professionals die betrokken zijn bij de zorg voor patiënten met nierfalen in de palliatieve fase zoals huisartsen, specialisten ouderengeneeskunde, medisch specialisten (vooral nefrologen), apothekers, verpleegkundigen, verpleegkundig specialisten, physician assistants, medisch maatschappelijk werkers, diëtisten, geestelijk verzorgers, GZ- en klinisch psychologen.
Indien in de richtlijn wordt gesproken over zorgverleners rondom de patiënt met nierfalen, worden afhankelijk van de specifieke situatie van de patiënt alle bovengenoemde professionals bedoeld.
Samenstelling werkgroep
Alle werkgroepleden zijn afgevaardigd namens wetenschappelijke en beroepsverenigingen en hebben daarmee het mandaat voor hun inbreng. Bij de samenstelling van de werkgroep is geprobeerd rekening te houden met landelijke spreiding, inbreng van betrokkenen uit zowel academische als algemene ziekenhuizen/instellingen en vertegenwoordiging van de verschillende verenigingen/ disciplines. Het patiëntenperspectief is vertegenwoordigd door middel van afvaardiging van een ervaringsdeskundige (nierpatiënt) en een beleidsmedewerker van de Nierpatiënten Vereniging Nederland (NVN). Bij de uitvoer van het literatuuronderzoek is een methodoloog/epidemioloog/literatuuronderzoeker betrokken.
|
Naam |
Rol |
Functie |
Vereniging |
|
|
|||
|
Werkgroepleden |
|||
|
Mw. dr. M. van Buren |
Voorzitter |
Internist-nefroloog |
NIV/NfN |
|
Mw. I. Beckers |
Lid |
Medisch maatschappelijk werker |
VMWN |
|
Dhr. dr. A. de Graeff |
Lid |
Internist-oncoloog en hospice-arts |
Palliactief |
|
Mw. A. van Heuvelen |
Lid |
Ervaringsdeskundige |
NVN |
|
Mw. dr. J.M.H. Joosten |
Lid |
Nefroloog en internist-ouderengeneeskunde |
NIV/NfN |
|
Mw. P. Lansink |
Lid |
Dialyseverpleegkundige |
V&VN |
|
Dhr. drs. D.J. van Maare |
Lid |
Huisarts |
NHG |
|
Mw. drs. C. van den Oever |
Lid |
Ziekenhuisapotheker |
NVZA |
|
Mw. dr. M. Oolbekkink |
Lid |
Specialist Ouderengeneeskunde |
Verenso |
|
Mw. drs. K. Prantl |
Lid |
Medewerker kwaliteitsbeleid |
NVN |
|
|
|
|
|
|
Ondersteuning |
|||
|
Mw. drs. M.G. Gilsing |
adviseur (richtlijnen) palliatieve zorg |
IKNL |
|
|
Mw. T.T.M. Bluemink-Holkenborg |
secretaresse |
IKNL |
|
|
Mw. drs. Y. Smit |
literatuuronderzoeker |
Freelance |
|
|
Dhr. dr. J. Vlayen |
literatuuronderzoeker |
ME-TA |
|
Belangenverklaringen
Om de beïnvloeding van de richtlijnontwikkeling of formulering van de aanbevelingen door conflicterende belangen te minimaliseren zijn de leden van werkgroep gemandateerd door de wetenschappelijke en beroepsverenigingen. Alle leden van de richtlijnwerkgroep hebben verklaard onafhankelijk gehandeld te hebben bij het opstellen van de richtlijn. Een onafhankelijkheidsverklaring ‘Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling' zoals vastgesteld door onder meer de KNAW, KNMG, Gezondheidsraad, CBO, NHG en Orde van Medisch Specialisten is door de werkgroepleden bij aanvang en bij afronding van het traject ingevuld. De bevindingen zijn schriftelijk vastgelegd in de belangenverklaring en opvraagbaar via info@iknl.nl.
Inbreng patiëntenperspectief
Twee patiëntvertegenwoordigers namen (via de NPCF en NVN) zitting in de richtlijnwerkgroep: een ervaringsdeskundige (nierpatiënt) en een beleidsmedewerker van de Nierpatiënten Vereniging Nederland (NVN). De input van patiëntvertegenwoordigers is nodig voor de ontwikkeling van kwalitatief goede richtlijnen. Goede zorg voldoet immers aan de wensen en eisen van zowel zorgverlener als patiënt. Door middel van onderstaande werkwijze is informatie verkregen en zijn de belangen van de patiënt meegenomen:
- Bij aanvang van het richtlijntraject hebben de patiëntvertegenwoordigers knelpunten aangeleverd.
- Via de NPCF en haar organisatielid de Nierpatiënten Vereniging Nederland is een enquête gehouden voor het inventariseren van de knelpunten.
- De patiëntvertegenwoordigers waren aanwezig bij de vergaderingen van de richtlijnwerkgroep.
- De patiëntvertegenwoordigers hebben de conceptteksten beoordeeld om het patiëntenperspectief in de formulering van de definitieve tekst te optimaliseren.
- De NPCF (met organisatielid Nierpatiënten Vereniging Nederland) is geconsulteerd in de externe commentaarronde.
- De NPCF (en daarmee de NVN) heeft ingestemd met de inhoud van de richtlijn.
Patiënteninformatie/een patiëntensamenvatting wordt opgesteld en gepubliceerd op de daarvoor relevante sites.
Methode ontwikkeling
Consensus based
Implementatie
Bevorderen van het toepassen van de richtlijn in de praktijk begint met een brede bekendmaking en verspreiding van de richtlijn. Bij verdere implementatie gaat het om gerichte interventies om te bevorderen dat professionals de nieuwe kennis en kunde opnemen in hun routines van de palliatieve zorgpraktijk, inclusief borging daarvan. Als onderdeel van elke richtlijn stelt IKNL samen met de richtlijnwerkgroep een implementatieplan op. Activiteiten en interventies voor verspreiding en implementatie vinden zowel op landelijk als regionaal niveau plaats. Deze kunnen eventueel ook op maat gemaakt worden per instelling of specialisme. Informatie hierover is te vinden op www.iknl.nl. Het implementatieplan bij deze richtlijn is een belangrijk hulpmiddel om effectief de aanbevelingen uit deze richtlijn te implementeren voor de verschillende disciplines.
Werkwijze
De werkgroep is op 11 februari 2015 voor de eerste maal bijeengekomen. Op basis van een door de werkgroepleden opgestelde enquête heeft een knelpuntenanalyse plaatsgevonden onder professionals en patiënten(vertegenwoordigers). Na het versturen van de enquête hebben 275 professionals en 7 patiënten gereageerd en knelpunten geprioriteerd en/of ingebracht. De meest relevante knelpunten zijn uitgewerkt tot 4 uitgangsvragen.
Op basis van de uitkomsten van de enquête zijn de onderwerpen communicatie- en conflicttechnieken, advance care planning en medicamenteuze en niet-medicamenteuze behandeling van symptomen bij patiënten met nierfalen uitgewerkt volgens de evidence based methodiek GRADE in respectievelijk hoofdstukken Conflicten/Communicatie, Advance Care Planning en Symptomen. Voor iedere uitgangsvraag werd uit de richtlijnwerkgroep een subgroep geformeerd. Bij de beantwoording van deze uitgangsvragen verzorgde een externe methodoloog het literatuuronderzoek. Dit betrof het uitvoeren van een systematische literatuursearch, het kritisch beoordelen van de literatuur en het verwerken van de literatuur in evidence tabellen. Daarnaast werd door de methodoloog een concept literatuurbespreking met bijbehorende conclusies aangeleverd voor deze uitgangsvragen. Vervolgens pasten de subgroepleden, na interne discussie met de methodoloog, de concept literatuurbespreking en conclusies aan en stelden overwegingen en aanbevelingen op.
De werkgroepleden raadpleegden de door hen zelf verzamelde relevante literatuur. Op basis hiervan hebben de werkgroepleden de conclusies, overige overwegingen en aanbevelingen herzien. Voor de uitgangsvraag die betrekking heeft op de definiëring en vormgeving van palliatieve zorg bij patiënten met eindstadium nierfalen (hoofdstuk Organisatie van zorg) werd geen systematisch literatuur onderzoek gedaan, omdat er verwacht werd dat er geen studies te vinden waren die antwoord geven op deze vraag, specifiek voor de Nederlandse situatie. Er worden dan ook geen conclusies vermeld. De aanbevelingen bij deze uitgangsvragen zijn uitsluitend gebaseerd op overwegingen die zijn opgesteld door de werkgroepleden op basis van kennis uit de praktijk en waar mogelijk onderbouwd door (niet-systematisch) literatuuronderzoek.
De werkgroep heeft gedurende 14 maanden gewerkt aan de tekst van de conceptrichtlijn. Alle teksten zijn tijdens plenaire vergaderingen besproken en na verwerking van de commentaren door de werkgroep geaccordeerd. De conceptrichtlijn is eind mei 2016 ter becommentariëring aangeboden op http://pallialine.nl/ en aan alle voor de knelpuntenanalyse benaderde wetenschappelijke, beroeps- en patiëntenverenigingen en de landelijke en regionale werkgroepen. Het commentaar geeft input vanuit het veld om de kwaliteit en de toepasbaarheid van de conceptrichtlijn te optimaliseren en landelijk draagvlak voor de richtlijn te genereren. Alle commentaren worden vervolgens beoordeeld en verwerkt door de richtlijnwerkgroep. Aan de commentatoren is teruggekoppeld wat met de reacties is gedaan.
Waarna de richtlijn inhoudelijk is vastgesteld. Tenslotte is de richtlijn ter autorisatie/accordering gestuurd naar de betrokken verenigingen/instanties.
